
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
- Археология
- Архитектура
- Астрономия
- Аудит
- Биология
- Ботаника
- Бухгалтерский учёт
- Войное дело
- Генетика
- География
- Геология
- Дизайн
- Искусство
- История
- Кино
- Кулинария
- Культура
- Литература
- Математика
- Медицина
- Металлургия
- Мифология
- Музыка
- Психология
- Религия
- Спорт
- Строительство
- Техника
- Транспорт
- Туризм
- Усадьба
- Физика
- Фотография
- Химия
- Экология
- Электричество
- Электроника
- Энергетика
Границы височной области
Границы височной областинесколько выходят за пределы височной мышцы и соответствуют линии прикрепления височного апоневроза. Представление об этих границах можно получить при сокращениях височной мышцы.
Глубокие слои височной и лобно-теменно-затылочной области резко отграничены друг от друга благодаря тому, что височный апоневроз прочно связан с надкостницей и прикрепляется вместе с ней по верхней височной линии (рис. 4).
Кожа в заднем отделе области имеет то же строение, что и кожа лобно-теменно-затылочной области. В переднем отделе кожа тонка и вследствие значительной рыхлости подкожного слоя может быть захвачена в складку.
В слое подкожной клетчатки лежат незначительно развитые мышцы ушной paковины, а также сосуды и нервы. Спереди от ушной раковины проходит a.temporalis superficialis в сопровождении одноименных вен и n.auriculotemporalis. Нерв располагается обычно позади артерии, но может проходить между артерией и венами или впереди сосудов. Он снабжает своими ветвями кожу височной области и частично ушной раковины, капсулы сустава нижней челюсти и посылает ветви к околоушной слюнной железе, в толще которой отмечаются связи между n.auriculotemporalis и n.facialis. В переднем отделе височной области в иннервации кожи участвуют также ветви n.infraorbitalis. В подкожной клетчатке проходят ветви лицевого нерва, снабжающие лобную мышцу, круговую мышцу глаза и переднюю мышцу ушной раковины. В пределах височной области отмечаются связи между ветвями лицевого нерва и второй ветви тройничного.
Позади ушной раковины проходят ветви задней ушной артерии и малого затылочного нерва.
Поверхностные лимфатические сосуды впадают частью в поверхностные околоушные, частью в позадиушные узлы.
Поверхностная фасция образует здесь тонкий листок. Он, как полагают, является продолжением сухожильного шлема и теряется постепенно в клетчатке лица.
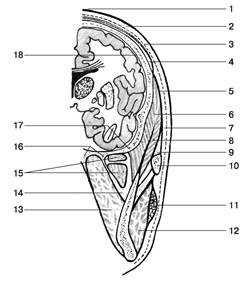
Рис. 4. Послойное строение височной области; вид на срезе во фронтальной плоскости:
1 – кожа, cutis;
2 – подкожная основа, tela subcutanea;
3 – поверхностная фасция, fascia superficialis;
4 – апоневротический шлем, galea aponeurotica;
5 – височная фасция, fascia temporalis;
6 – височная мышца, m.temporalis;
7 – поверхностный листок височной фасции;
8 – глубокий листок височной фасции;
9 – межапоневротическое клетчаточное пространство;
10 – скуловая дуга, arcus zygomaticus;
11 – околоушная железа, glandula parotidea;
12 – жевательная мышца, m.masseter;
13 – медиальная крыловидная мышца, m.pterygoideus medialis;
14 – межкрыловидное клетчаточное пространство, spatium interpterygoideum;
15 – латеральная крыловидная мышца, m.pterygoideus lateralis;
16 – крыловидный отросток, processus pterygoideus;
17 – основание черепа, basis cranii;
18 – оболочки головного мозга, meninges encephali
Височный апоневроз (fascia temporalis) состоит из двух листков – поверхностного и глубокого, которые расходятся вблизи скуловой дуги, причем поверхностный листок прикрепляется к наружной поверхности скуловой дуги, а глубокий листок к внутренней. Между листками заключен второй слой жировой клетчатки – межапоневротический. Глубокий листок значительно плотнее поверхностного и содержит сухожильные волокна.
Височный апоневроз прикрепляется к верхней височной линии и настолько прочно связан с надкостницей, что патологические скопления, развивающиеся подним, не могут переходить на соседние области свода черепа, а направляются книзу, в подвисочную ямку, а оттуда – на лицо.
Под глубоким листком височного апоневроза, между ним и мышцей, лежит третий слой клетчатки – подапоневротический. Он содержит значительное количество жира и позади скуловой дуги и скуловой кости непосредственно переходит в жировой комок Биша.
Непосредственно на надкостнице располагается височная мышца. Она выполняет всю височную ямку, начинаясь от нижней височной линии, и переходит позади скуловой дуги в мощное сухожилие, которое прочно прикрепляется к венечному отростку нижней челюсти.
В толще височной мышцы проходят глубокие сосуды и нервы: vasa temporalia profunda и nn.temporales profundi. Глубокие височные артерии происходят главным образом из челюстной артерии, а нервы являются ветвями третьей ветви тройничного нерва, причем отходят от двигательной порции тройничного нерва, которая иннервирует жевательные мышцы: m.temporalis, mm.pterygoidei и m.masseter.
Глубокие лимфатические сосуды височной области впадают в nodi lymphatici parotidei profundi и анастомозируют с сосудами, отводящими лимфу от области сосцевидного отростка и среднего уха.
Надкостница в нижнем отделе области довольно прочно связана с подлежащей костью, в остальных отделах связь ее с костью также рыхла, как и в лобно-теменно-затылочной области. Чешуя височной кости очень тонка, почти не содержит diploe и легко подвергается перелому. Ввиду того, что к наружной и внутренней поверхностям чешуи прилежат сосуды, переломы ее могут сопровождаться тяжелыми кровоизлияниями и сдавлением мозгового вещества.
Со стороны полости черепа в височной области проходит между костью и dura mater средняя артерия твердой мозговой оболочки (a.meningea media), являющаяся основной артерией, питающей dura mater. Она происходит от a.mаxillaris и через foramen spinosum вступает в полость черепа, где делится на две главные ветви: переднюю (r.frontalis) и заднюю (r.parietalis). Направление этих ветвей не отличается постоянством, однако можно сказать, что передняя ветвь направляется чаще кверху, образуя дугу, выпуклостью обращенную кпереди, в то время как задняя ветвь идет кзади и кверху, но нередко имеет почти горизонтальное направление.
Средняя артерия твердой мозговой оболочки и ее ветви довольно плотно соединены с dura mater, а на костях образуют бороздки – sulci meningei. Артерию сопровождают две vv.meningeae mediae, проходящие в отличие от артерии в толще твердой мозговой оболочки. Передняя ветвь артерии в половине случаев проходит на небольшом протяжении в костном канале – это наблюдается в месте схождения четырех костей: лобной, теменной, височной и клиновидной.
Под твердой мозговой оболочкой в пределах височной области находят смежные отделы трех долей головного мозга – лобной, теменной и височной, покрытые паутинной и мягкой оболочкой и отделенные друг от друга важнейшими бороздами: роландовой и сильвиевой.
Обе ветви a.meningea media в своем ходе следуют положению важнейших отделов мозговой коры. Ход передней ветви соответствует положению предцентральной извилины лобной доли головного мозга. Ход задней ветви отвечает положению височной доли. Эти данные важны для диагностики экстрадуральных (иначе – эпидуральных) гематом, возникающих при повреждениях средней артерии твердой мозговой оболочки и ее ветвей, когда скопляющаяся в результате перелома свода черепа между костью и dura mater кровь отслаивает постепенно твердую мозговую оболочку от кости и сдавливает мозг. В случаях, когда такая гематома образовалась на почве повреждения самого ствола артерии или ее передней ветви, на стороне, противоположной той, которая подверглась травме, возникают симптомы раздражения, а затем и паралича двигательных зон мозговой коры.
Область сосцевидного отростка (regio mastoidea)
Cоответствует сосцевидной части височной кости, легко прощупываемой через ткани. Спереди граница области достигает линии прикрепления ушной раковины, а сверху горизонтальной линии, составляющей продолжение кзади слуховой дуги (рис. 5).
Кожа в переднем отделе области (вблизи места прикрепления ушной раковины) более тонка, чем в заднем.
В подкожной клетчатке расположены задняя мышца ушной раковины, сосуды, нервы и лимфатические узлы (nodi retroauriculares). Здесь проходит задняя ушная артерия, анастомозирующая с затылочной и поверхностной височной артериями. Кожные нервы являются ветвями малого затылочного и большого ушного нервов (оба из шейного сплетения), мышечные – ветвями заднего ушного нерва (из лицевого нерва). Собственная фасция является истонченным продолжением сухожильного шлема.
Надкостница плотно связана с костью на большей части протяжения сосцевидного отдела височной кости, где прикрепляется несколько мышц (mm.longissimus capitis и splenius capitis, sternocleidomastoideus, digastricus), вплетающихся в надкостницу; в пределах трепанационного треугольника (Шипо), о котором будет сказано ниже, связь надкостницы с костью рыхлая.
В передневерхнем участке области имеется треугольной формы гладкая площадка. В этом месте производят трепанацию сосцевидной части височной кости при гнойном мастоидите и хроническом воспалении среднего уха, в связи с чем эту площадку предложено называть трепанационным треугольником. Границы его таковы: спереди – задний край наружного слухового отверстия с находящейся на нем остью, расположенной над слуховым отверстием (spina supra meatum), сосцевидный гребешок (crista mastoidea), сверху – горизонтальная линия, являющаяся продолжением кзади скуловой дуги.
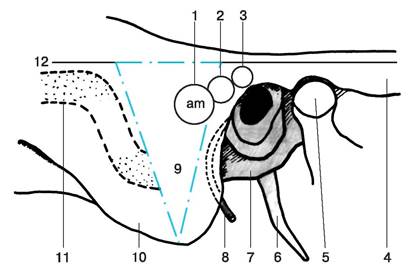
Рис. 5. Наружные ориентиры и проекции сосцевидной области;вид справа:
1 – сосцевидная пещера, antrum mastoideum, взрослого человека;
2 – проекция сосцевидной пещеры у ребенка 10 лет;
3 – проекция сосцевидной пещеры у новорожденного;
4 – скуловая дуга, arcus zygomaticus;
5 – мыщелковый отросток, processus condylaris;
6 – шиловидный отросток, processus styloideus;
7 – барабанное кольцо, anulus tympanicus;
8 – лицевой нерв, n.facialis;
9 – трепанационный треугольник Шипо;
10 – сосцевидный отросток, processus mastoideus;
11 – сигмовидный венозный синус, sinus sigmoideus;
12 – линия основания сосцевидного отростка.
В толще сосцевидной части височной кости находятся костные полости cellulae mastoideae, содержащие воздух и выстланные слизистой оболочкой, которая переходит на эти костные клетки из полости среднего уха (иначе – барабанной полости, cavum tympani). Самой крупной клеткой является так называемая сосцевидная пещера – antrum mastoideum, сообщающаяся посредством aditus ad antrurum с верхним этажом барабанной полости – надбарабанным карманом, recessus ерitympanicus, в котором заложены слуховые косточки (молоточки, наковальня, стремечко). От внутреннего основания черепа барабанная полость отделена костной пластинкой – tegmen tympani. Antrum mastoideum проецируется ближе к верхней границе трепанационного треугольника и находится на глубине 1,5-2,1 см от поверхности кости
В задненижнем отделе сосцевидной части височной кости проецируется S-o6разная венозная пазуха (sinus sigmoideus), лежащая в одноименной костной борозде. Ее проекция примыкает к задней стороне трепанационного треугольника. В случаях так называемого предлежания пазухи ее проекция сильно перемещаетеся кпереди и может почти целиком выполнять трепанационный треугольник.
Тотчас кпереди от трепанационного треугольника в толще сосцевидной части височной кости проходит нижний отдел канала лицевого нерва.
При трепанации сосцевидной части кости имеется опасность повреждения сигмовидной пазухи, лицевого нерва, полукружных каналов и верхней стенки барабанной полости. Во избежание этого трепанацию производят в пределах описанного треугольника и строго параллельно задней стенке наружного слухового прохода.
По степени развития воздухоносных полостей сосцевидная часть височной кости может быть отнесена к пневматическому типу, когда обширные ячейки выполняют весь отдел кости, или к склеротическому типу, когда полостей нет или они выражены очень слабо.
Принципы первичной хирургической обработки черепно-мозговых ран
При выборе вида разреза следует учитывать форму раны, ее расположение, радиальное направление хода сосудов и нервов, а также последующие косметические результаты. Разрез обычно избирается окаймляющий или дугообразный. При повреждении только мягких тканей иссечение краев раны производят в пределах здоровых тканей до надкостницы.
Обработка проникающих ран черепа сложнее, т.к. при этом приходится не только обрабатывать края мягких тканей и костных дефектов, но и удалять поврежденные участки твердой мозговой оболочки, инородные тела, костные осколки, а в некоторых случаях и вещество мозга.
При повреждении только мягких тканей (резаные, рубленые раны) иссечение раны покровов черепа производят послойно с целью сохранения надкостницы, если последняя не повреждена и нет данных о травме кости.
Излишнее удаление надкостницы может служить причиной остеомиелита. Если установлен дефект кости, иссечение краев раны мягких тканей производят сразу во всю глубину до кости.
Обильное кровотечение из сосудов мягких тканей останавливают вначале прижатием пальцем краев раны к кости, а затем сосуды коагулируют или перевязывают.
Подготовка больного.
Волосы сбривают от раны к периферии, кожу вокруг раны обмывают мыльной водой, а затем протирают бензином или эфиром и смазывают йодной настойкой. При закрытой травме черепа и наличии признаков повышения внутричерепного давления предварительно производят люмбальную пункцию и удаляют до 30-40 мл спинномозговой жидкости. Жидкость необходимо выпускать медленно и следить за общим состоянием больного.
Техника операции.
Скальпелем рассекают кожу и апоневроз вокруг раны, отступя 0,5-1,0 см от края в пределах здоровых тканей, создавая при этом наиболее удобную форму раны (линейную, эллипсовидную), чтобы при наложении швов обеспечить сближение ее краев без натяжения. При наличии загрязненных подкожных карманов необходимо их вскрыть дополнительными разрезами. Производят тщательный гемостаз кожной раны, обнажают кость и по краю ее дефекта рассекают надкостницу. Далее приступают к обработке костной раны. Сначала удаляют отломки наружной пластинки, а затем – внутренней, поврежденные части которой обычно распространяются под здоровую кость за пределы отверстия. Для этого расширяют дефект, скусывая края его кусачками. В результате становится возможным удаление свободных отломков и инородных тел, обнажается твердая мозговая оболочка. При проникающих ранениях черепа с небольшим отверстием целесообразно расширить доступ не со стороны костного дефекта, а сделать одно или два фрезевых отверстия на расстоянии 1 см от краев дефекта и через них удалить необходимой величины часть кости. Если твердая мозговая оболочка не повреждена и нет признаков субдурального или интрацеребрального кровоизлияния, то ее не рассекают. Рану кожи зашивают наглухо.
В случае проникающих ранений черепа с повреждением твердой мозговой оболочки хирургическую обработку раны покровов черепа производят таким же способом. Затем иссекают края твердой мозговой оболочки, удаляют из вещества мозга инородные тела, костные отломки, промывают рану теплым физиологическим раствором. Мозговое вещество не иссекают, а только удаляют мозговой детрит, кровяные сгустки и мелкие костные отломки, осторожно протирая влажными ватными тампонами и промывая рану струей теплого физиологического раствора. Для удаления мелких инородных тел можно рекомендовать пережатие внутренних яремных вен или покашливание больного: при этом повышается внутричерепное давление, что способствует выталкиванию инородных тел из раны мозга. Раны мозга нельзя промывать пенициллином, т.к. это может повлечь за собой появление эпилептических припадков. После первичной обработки проникающих ран черепа твердую мозговую оболочку не зашивают, на кожу накладывают редкие швы и вставляют на 1-2 дня резиновые полоски – выпускники.
Трепанация
Трепанация (вскрытие полости черепа) – оперативный доступ, позволяющий произвести хирургическое вмешательство на мозге и его оболочках. Вскрытие полости черепа и обнажение различных участков больших полушарий осуществляют двумя методами: костнопластическим и резекционным. При костнопластическом методе костный лоскут целиком или частично укладывают на место после операции на мозге; при резекционном методе костную пластинку удаляют, а дефект свода черепа остается незакрытым.
Костнопластическую трепанацию черепа можно осуществить двумя способами:
а) раздельным выкраиванием кожно-апоневротического лоскута с широким основанием с последующим скальпированием его и выпиливанием отдельного костно-надкостничного лоскута на самостоятельной узкой ножке (способ Оливекрона);
б) одновременным выкраиванием подковообразного кожно-надкостнично-костного лоскута, висящего на узкой кожно-надкостничной ножке (способ Вагнера-Вольфа).
Преимущество способа Оливекрона заключается в возможности широкого вскрытия черепной полости на лобном участке независимо от ширины ножки кожно-апоневротического лоскута, в то время как выкраивание единого (Вагнер-Вольфовского) кожно-надкостнично-костного лоскута связано с узкими размерами кожной питающей ножки, что затрудняет технику образования костного лоскута.
Доступы к различным отделам головного мозга избираются преимущественно на местах ближайших проекций опухоли или инородных тел по отношению к своду черепа. К основанию мозга, например, избирается боковой доступ через височную область, по гребню крыла основной кости, где имеется возможность оттеснить лобную и височную доли и подойти к основанию мозга.
Для обнажения лобных долей рекомендуется разрез, идущий от верхнего края глазницы, окаймляющий сверху лобный бугор и заканчивающийся на уровне верхнего края ушной раковины. Для обнажения обеих центральных извилин и теменной доли лоскут выкраивают между лобным и теменным буграми с основанием, расположенным на уровне верхнего края ушной раковины, и вершиной, находящейся у стреловидного шва.
Для обнажения височной доли кожный лоскут выкраивают в области виска разрезом, проходящим от скулового отростка лобной кости вверх по краю проекции чешуи височной кости и далее спускающимся позади ушной раковины к основанию сосцевидного отростка.
Техника костнопластической трепанации черепа
Линию разреза намечают в зависимости от локализации патологического процесса (рис. 6). С целью уменьшения кровотечения при разрезе мягких тканей ассистенты кончиками пальцев обеих рук плотно придавливают кожу к костям черепа вдоль наружной границы разреза, а хирург в это время пальцами сдавливает участок кожи по внутренней границе разреза и оттягивает ее кнутри, т.е. к основанию лоскута. Лоскут выкраивают или сразу, 1-2 движениями ножа, или по частям. Глубина разреза должна достигать слоя рыхлой клетчатки, располагающейся между надкостницей и galea aponeurotica. Последнюю рассекают вместе с кожей, после чего края раны легко расходятся. Далее захватывают пальцами с марлевой салфеткой верхушку кожно-апоневротического лоскута и отслаивают его (скальпируют) ножницами, скальпелем или тупо до самого основания. Лоскут отводят книзу и приступают к остановке кровотечения из раны наложением шелковых лигатур или электрокоагуляцией. После остановки кровотечения кожно-апоневротический лоскут обертывают марлевой салфеткой, смоченной теплым физиологическим раствором, и фиксируют его цапками к операционному белью.
Орошают рану теплым физиологическим раствором из резинового баллона, После этого скальпелем рассекают надкостницу по линии намеченной границы надкостнично-костного лоскута.
Распатором отслаивают в обе стороны надкостницу и мышцу на небольшом расстоянии. На освобожденной от надкостницы полоске кости ручным коловоротом или электрической фрезой делают ряд трепанационных отверстий (в среднем 5-6) по границе намеченного костного лоскута. Поскольку череп имеет сферическую поверхность, по которой тупой конец фрезы скользит, рекомендуется сначала сделать небольшое углубление в кости остроконечным сверлом до появления кровавой стружки.
|
|
|
|
|
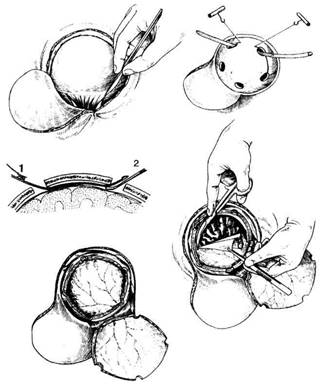
Рис. 6. Костно-пластическая трепанация по способу Оливекрона.
A – кожно-апоневротический лоскут откинут, рассечение мышцы и надкостницы;
B – образование фрезевых отверстий, перепиливание кости проволочной пилой Оливекрона;
C – проведение проводника Поленова между костью и твёрдой оболочкой головного мозга;
D – кожно-апоневротический и костно-надкостничный лоскуты откинуты, обнажена твёрдая оболочка головного мозга;
E – вскрытие твёрдой оболочки головного мозга. (Из: Матюшин И.Ф. Руководство по оперативной хирургии. — Горький, 1982.).
В дальнейшем тонкую фрезу заменяют более толстой шаровидной. Шаровидной фрезой сверлят до ощущения ее задержки и появления тонкого слоя треснувшей lamina vitrea, чтобы избежать опасности повреждения мозгового вещества. Осторожными движениями острой ложечки несколько расширяют трепанационные отверстия и проводят через них проволочную пилу Джильи или же приступают к удалению костных перемычек между трепанационными отверстиями щипцами Дальгрена или Борхардта. Проволочная пила образует более узкую щель, чем щипцы Дальгрена, и выкраивание лоскута производится быстрее. Поэтому в практике нейрохирургов чаще применяются проволочные пилы. Удобство использования проволочной пилы заключается еще и в том, что пилой можно сделать косые срезы костной пластинки, в результате чего костный лоскут может быть уложен после операции более точно. Чтобы проволочная пила не повредила твердую мозговую оболочку, сначала проводят через два трепанационных отверстия желобоватую металлическую пластинку (проводник), которая отслаивает оболочку, и по ней продвигают конец пилы.
Кровотечение из костных краев (vv. diploe, emissaria) при трепанации может достигать значительных размеров, особенно вблизи поперечного и сагиттального синуса твердой мозговой оболочки. Для остановки кровотечений из губчатого вещества кости применяют орошение костного пропила 3% раствора перекиси водорода и плотное втирание стерильного воска по костному краю. Ножку выпиленного кожного лоскута надпиливают изнутри пилой Джильи (концы пилы надо сильно развести) почти до надкостницы. После этого ножка костного лоскута легко ложится и удерживается только мышцей и надкостницей. Лоскут отводят книзу. Следует помнить о том, чтобы острыми краями надлома не поранить a. meningea media. Если же это произошло, на кровоточащий сосуд необходимо быстро наложить кровоостанавливающий зажим и перевязать шелковой лигатурой вместе с твердой мозговой оболочкой. Операционное белье в окружности раны меняют, моют руки и приступают к рассечению твердой мозговой оболочки.
Разрез твердой мозговой оболочки производят только после предварительного уменьшения ее напряжения путем удаления 30-40 мл ликвора из поясничного прокола. Твердую мозговую оболочку рассекают крестообразным разрезом или выкраивают из нее лоскут, основание которого обращено к сагиттальному синусу или в другом направлении в зависимости от места операции. Необходимо следить за тем, чтобы линия разреза твердой мозговой оболочки была проведена не у самого края костного отверстия, а отступя от него на 0,5-1,0 см. Это позволяет наложить швы на твердую мозговую оболочку. После окончания операции в полости черепа сшивают края твердой мозговой оболочки отдельными швами и укладывают на место надкостнично-костный, а затем кожно-апоневротический лоскут. Накладывают швы на кожную рану.
Декомпрессивная трепанация черепа
Показания. Повышение внутричерепного давления при опухолях, водянке и других заболеваниях мозга в случаях невозможности удалить основной патологический очаг, нарастающий отек и набухание мозга. При операции удаляют участок одной из костей черепа и рассекают твердую мозговую оболочку, в результате чего под лоскутом, состоящим из мягких тканей, образуется дополнительное пространство для выбухания мозгового вещества.
Декомпрессионую трепанацию производят непосредственно над очагом поражения (если диагноз установлен) или в правой височной области по Кушингу (если локализация очага неизвестна).
Техника операции по Кушингу. Соответственно линии прикрепления височной мышцы к кости производят подковообразный разрез кожи основанием книзу (к скуловой дуге). Перевязав кровоточащие сосуды (в т.ч. a.temporalis superficialis), кожный лоскут отсепаровывают от подлежащей височной фасции и откидывают книзу. Рассекают фасцию и височную мышцу по ходу ее волокон. При помощи распатора скелетируют чешую височной кости на протяжении 6x7 см. Просверливают фрезой одно отверстие в центре обнаженной кости и затем через него костными щипцами постепенно резецируют участок височной кости размером 6x7 см, по возможности ближе к основанию ее. Производят поясничный прокол для уменьшения напряжения твердой мозговой оболочки, что определяется появлением пульсации мозга. После этого крестообразным разрезом рассекают твердую мозговую оболочку. При большом напряжении твердой мозговой оболочки рассечение ее может быть сопряжено с резким пролабированием мозга, кровотечением и другими осложнениями. Дефект твердой мозговой оболочки закрывают фибринной пленкой. Рану зашивают наглухо.
Закрытие дефектов черепа
Показания. Большие дефекты черепа после ранения или операции, которые могут служить причиной тяжелых состояний, проявляющихся у больных эпилептическими припадками, упорными головными болями и пр. Основным методом лечения таких состояний является иссечение оболочечно-мозговых рубцов и пластическое закрытие дефекта черепа. Пластика дефектов черепа может быть осуществлена трансплантацией костных пластинок, взятых у больного, т.е. методом аутопластики, либо использованием аллопластических материалов (плексиглас, полиэтилен и др.). Аутопластика костным лоскутом на ножке, взятым по соседству (способ Поленова), и замещение дефекта пластинкой ребра больного (способ Добротворского) оказались малоэффективными, т.к. они нередко вызывают значительные рубцовые изменения в ране. Поэтому большинство хирургов для закрытия дефектов черепа предпочитают пользоваться аллопластическими материалами. Последние легко стерилизуются и моделируются, вызывают незначительную реакцию окружающих тканей, не требуют закрытия дефектов твердой мозговой оболочки.
Техника операции. Разрез кожи производят соответственно конфигурации и размерам костного дефекта. Костный дефект освежают щипцами Люэра, по возможности придают ему округлую форму с небольшим скосом краев. Определяют размеры трепанационного отверстия, закрывают рану салфеткой и приступают к подготовке трансплантата. Берут пластинку из органического стекла толщиной 0,3-0,4см и наносят на нее контуры дефекта черепа. Периодически подогревая пластинку на спиртовой горелке, изогнутыми ножницами вырезают трансплантат необходимой величины и формы.
Стерильным напильником сглаживают края трансплантата и придают им скос (фаска) с таким расчетом, чтобы пластинка точно прилегала к краям дефекта кости черепа. Подогревая трансплантат, моделируют (изгибают) его по форме черепа.
Дрелью просверливают 3-4 отверстия по краям костного дефекта; отверстия делают и в соответствующих местах протеза. Протез укладывают в трепанационное окно и закрепляют его толстыми шелковыми швами. После этого накладывают швы на апоневроз и кожу. Для закрытия более крупных дефектов черепа, когда не удается сблизить края кожи, рекомендуется выкроить кожно-апоневротический лоскут и переместить его поверх трансплантата.
В настоящее время для восстановления дефектов черепа иногда используют костные гомотрансплантаты, консервированные при помощи лиофилизации либо обработанные 3% раствором формалина (В. И. Развадовский).
Трепанация сосцевидного отростка (antrotomia, mastoidotomia)
Целью операции является эвакуация гнойного экссудата, удаление грануляций из воздухоносных полостей сосцевидного отростка при воспалительных процессах в нем и дренирование образовавшейся полости.
Положение больного: на спине с повернутой в здоровую сторону и хорошо фиксированной головой.
Техника операции. Хирург левой рукой оттягивает ушную раковину кпереди и проводит дугообразный разрез покровов до кости параллельно прикреплению ушной раковины, отступя кзади от нее на 0,5-1,0 см. Надкостницу вместе с покровами отслаивают кпереди и кзади, после чего выявляется гладкая костная площадка, известная под названием трепанационного треугольника, или треугольника Шипо. Затем в передневерхней части этого треугольника (вблизи spina supra meatum) начинают с помощью желобоватого долота и молотка или стамеской Воячека сдалбливать поверхностные пластинки кости, направляя инструмент параллельно задней стенке наружного слухового прохода, пока не покажутся костные ячейки и самая крупная ячейка – сосцевидная пещера, сообщающаяся посредством aditus ad antrum с барабанной полостью.
Направление трепанационного канала и обнажение пещеры можно проверить с помощью пуговчатого зонда: если трепанация произведена правильно, зонд, направленный из пещеры кверху и кнутри, попадет в барабанную полость. Расширяя с осторожностью трепанационную рану, вскрывают в пределах треугольника Шипо другие пораженные костные клетки, пока не образуется одна большая полость. Патологически измененные ткани (гной, грануляции и пр.) удаляют, полость осушают и вставляют дренаж. Накладывают единичные швы на кожу.



Рис. 6. Операция вскрытия сосцевидной пещеры (трепанация сосцевидного отростка):
A – операционное поле обнажено изогнутым разрезом позади ушной раковины (сосцевидная область):
1 – надпроходная ость, spina suprameata;
2 – вершина сосцевидного отростка;
3 – сосцевидный отросток, processus mastoideus;
4 – основание трепанационного треугольника на уровне скуловой дуги, anus zygomaticus.
В – вскрытый сосцевидный отросток:
1 – сосцевидная пещера, antrum mastoideum;
2 – сосцевидные ячейки, cellulae mastoideae;
3 – сигмовидный синус, sinus sigmoideus (не вскрыт).
С – удаление верхушки сосцевидного отростка:
1 – твердая мозговая оболочка головного мозга, dura mater encephali;
2 – заднее брюшко двубрюшной мышцы, m.digastricus;
3 – сигмовидный синус, sinus sigmoideus (не вскрыт).
Теоретические вопросы к занятию:
1. Мозговой отдел головы: границы, деление на области.
2. Наружные ориентиры, проекции основных сосудисто-нервных образований мозгового отдела головы.
3. Послойное строение лобно-теменно-затылочной, височной областей и области сосцевидного отростка.
4. Операции на мозговом отделе головы: показания, техника, ошибки и осложнения.
Практическая часть занятия:
1. Определение основных ориентиров и границ мозгового отдела головы.
2. Владеть техникой послойного препарирования областей мозгового отдела головы.
3. Определить проекции основных сосудисто-нервых пучков мозгового отдела головы.
Вопросы для самоконтроля знаний
1. Назовите границы и наружные ориентиры мозгового отдела головы.
2. Каковы особенности кровоснабжения мягких покровов черепа?
3. Что такое скальп?
4. В чём особенность строения костей свода черепа?
5. Каковы характер и локализация гематом и гнойников?
6. Назовите границы трепанационного треугольника Шипо?
7. Какие осложнения могут возникнуть при нарушении границ треугольника Шипо?
8. Какие специальные хирургические инструменты применяются при трепанициях?
Не нашли, что искали? Воспользуйтесь поиском: