
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
- Археология
- Архитектура
- Астрономия
- Аудит
- Биология
- Ботаника
- Бухгалтерский учёт
- Войное дело
- Генетика
- География
- Геология
- Дизайн
- Искусство
- История
- Кино
- Кулинария
- Культура
- Литература
- Математика
- Медицина
- Металлургия
- Мифология
- Музыка
- Психология
- Религия
- Спорт
- Строительство
- Техника
- Транспорт
- Туризм
- Усадьба
- Физика
- Фотография
- Химия
- Экология
- Электричество
- Электроника
- Энергетика
Операция Винкельмана.
Показания:
а. водянка оболочек яичка у детей старше 10 лет
б. водянка яичка с предшествующими воспалением или травмой
Техника операции Винкельмана:
1. Разрез длиной 5-7 см несколько выше паховой складки до передне-наружной поверхности мошонки. Рассекают кожу, подкожную клетчатку, мышцу, поднимающую яичко, внутреннюю семенную фасцию, пока не будет виден участок гладкой поверхности влагалищной оболочки яичка.
2. В рану осторожно выводят водяночный мешок с яичком. При значительно выраженной водянке троакаром выпускают жидкость.

3. Захватив двумя хирургическими пинцетами переднюю часть собственной влагалищной оболочки яичка, рассекают ее в продольном направлении от верхнего до нижнего полюса. Извлекают яичко в рану.
4. Перевязывают вагинальный отросток, удаляют его шеечный и средний отделы.
 5. Собственную оболочку яичка выворачивают вокруг него наизнанку (серозным покровом наружу) так, чтобы яичко, придаток и семенной канатик оказались вне ее полости.
5. Собственную оболочку яичка выворачивают вокруг него наизнанку (серозным покровом наружу) так, чтобы яичко, придаток и семенной канатик оказались вне ее полости.
6. После этого сшивают края разреза непрерывным кетгутовым швом (вкол иглы в 0,2-0,3 см от края разреза во избежание повреждения придатка) позади яичка и семенного канатика так, чтобы верхний конец разреза охватывал семенной канатик.
7. Заводят корнцанг в полость мошонки и, раздвигая ткани, погружают яичко в мошонку. Послойно ушивают рану.
Операция Бергмана.
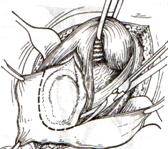 Показания: при резком утолщении и склерозировании собственной оболочки яичка.
Показания: при резком утолщении и склерозировании собственной оболочки яичка.
Техника операции Бергмана:
1. Вскрывают водяночную опухоль. Утолщенные оболочки яичка не выворачивают серозной поверхностью наизнанку, а резецируют на большом протяжении, оставляя брюшину только на семенной канатике и яичке.
2. На остатки собственной оболочки яичка накладывают непрерывный кетгутовый шов.
3. Яичко погружают в мошонку. Рану послойно ушивают.
ВЕРХНЯЯ КОНЕЧНОСТЬ
85. Подмышечная область. Топография сосудисто-нервного пучка по треугольникам. Катетеризация подключичной вены.
Показания:
а) диагностические (необходимость длительного и частого контроля за ЦВД, рентгенологическое исследование полостей сердца и др. исследования)
б) лечебные (быстрое введение лекарств в системный кровоток, многокомпонентная инфузионная терапия, парентеральное питание)
Техника катетеризации подключичной вены по Сельдингеру:
Доступ к подключичной вене может осуществляться из нескольких точек:
а) подключичный доступ (точка Аубаниака):
1. Положение больного лежа на спине, головной конец стола опущен, под спину больного положен валик, голова повернута в сторону, противоположную месту пункции, рука на стороне пункции приведена к туловищу, суппинирована, ассистент тянет ее в каудальном направлении. Врач располагается у головного конца стола.
2. Обработка операционного поля антисептиком
3. Шприцем с тонкой иглой вводят внутрикожно 0,5% раствор новокаина для создания лимонной корочке в точке, на 1 см ниже ключицы на лини, разделяющей среднюю и внутреннюю треть ключицы.
4. Иглу продвигают из этой точки медиально к верхнему краю грудинно-ключичного сочленения, непрерывно предпосылая раствор новокаина. Иглу проводят под ключицу и вводят туда остаток новокаина, затем иглу извлекают.
5. Толстой острой иглой, ограничивая указательным пальцем глубину ее введения, на глубину 1-1,5 см прокалывают кожу в месте расположения лимонной корочки, иглу извлекают.
6. Шприц вместимостью 20 мл до половины набирают 0,9% раствор хлорида натрия, надевают не очень острую (чтобы избежать пункции артерии) иглу длиной 7-10 см с тупо скошенным концом. Направление скоса должно быть отмечно на канюля. При введении иглы ее скос должен быть ориентирован в каудально-медиальном направлении.
 7. Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше). При этом глубина вводимой иглы должна быть ограничена указательным пальцем (не более 2 см).
7. Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше). При этом глубина вводимой иглы должна быть ограничена указательным пальцем (не более 2 см).
8. Иглу продвигают медиально по направлению к верхнему краю грудинно-ключичного сочленения, периодически подтягивая поршень назад и проверяя поступление крови в шприц. При неудаче иглу продвигают назад, не извлекая полностью, и повторяют попытку, изменив на несколько градусов направление продвижения.

 9. Как только в шприце появляется кровь, часть ее вводят обратно в вену и вновь насасывают шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата, просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая ее отверстие.
9. Как только в шприце появляется кровь, часть ее вводят обратно в вену и вновь насасывают шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата, просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая ее отверстие.
10. В иглу легкими вворачивающими движениями до половины вводят проводник с катетером. Его длина в 2,5 раза превышает длиную катетера. Иглу по проводнику из вены извлекают.


11. Катетер по проводнику вводят в вену. Вновь просят больного задержать дыхание, проводник извлекают, закрывая пальцем отверстие катетера. Затем на последний надевают резиновую пробку. После этого больному разрешают дышать.
12. Катетер фиксируется к коже одиночным шелковым швов. Поверх него накладывается асептическая повязка. После каждой инфузии в катетер вводится 0,1 мл гепарина.
Если больной без сознания, все манипуляции, связанные с разгерметизацией просвета иглы или катетера, производят во время выдоха.
б) надключичный доступ (точка Иоффа):
1. Положение больного как при подключичном доступе.
2. Врач прокалывает кожу в области угла, образованного латеральной ножкой грудинно-ключично-сосцевидной мышцы и верхним краем ключицы, отступив от ключицы на 0,5 см вверх.
3. После прокола кожи иглу направляют под углом 45° к сагиттальной и 15° к фронтальной плоскости ключицы и прокалывают вену. Дальнейшие действия как при подключичном доступе.
Осложнения: тромбообразование на катетере; тромбофлебит; ошибочная пункция верхушки париетальной и висцеральной плевры; пневмоторакс; ошибочная пункция подключичной артерии, обширная гематома; использование длинного катетера и травмирование стенки сердца и легочной артерии; отрыв части катетера и превращение его в эмбол; воздушная эмболия.
Не нашли, что искали? Воспользуйтесь поиском: