
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
- Археология
- Архитектура
- Астрономия
- Аудит
- Биология
- Ботаника
- Бухгалтерский учёт
- Войное дело
- Генетика
- География
- Геология
- Дизайн
- Искусство
- История
- Кино
- Кулинария
- Культура
- Литература
- Математика
- Медицина
- Металлургия
- Мифология
- Музыка
- Психология
- Религия
- Спорт
- Строительство
- Техника
- Транспорт
- Туризм
- Усадьба
- Физика
- Фотография
- Химия
- Экология
- Электричество
- Электроника
- Энергетика
Заболевания гипофиза
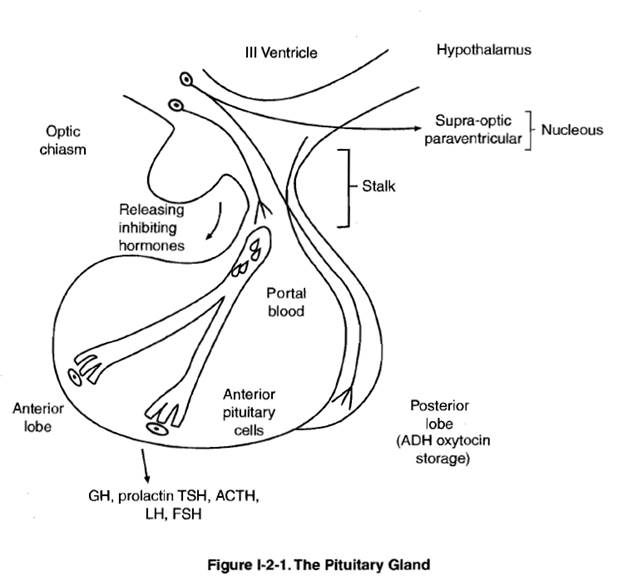
Гипофиз окружен клиновидной костью и сверху покрыт диафрагмой седла, выростом твердой мозговой оболочки. Он лежит в турецком седле поблизости от гипоталамуса и оптического перекреста.
Гипофиз разделен на две доли: аденогипофиз или переднюю долю, на нее приходится 80% массы железы, и нейрогипофиз или заднюю долю, которая служит хранилищем для гормонов, синтезируемых нейросекреторными нейронами (супраоптическое и паравентрикулярные ядра гипоталамуса). В задней доле накапливаются два гормона – АДГ (антидиуретический гормон или вазопрессин) и окситоцин.
Между гипоталамусом и гипофизом существует тесная связь. Гипоталамус регулирует выброс гормонов аденогипофиза с помощью различных усиливающих и угнетающих гормонов (гипоталамо-гипофизарная ось).
Заболевания переднего гипофиза (синдромы избыточной секреции)
Причиной гиперпродукции гормона обычно бывает лишь один тип клеток.
Гиперпролактинемия
32-х летняя женщина обращается к вам с жалобами на выделения из молочных желез на протяжении последних 4 недель. При обследовании выявлена галакторея, в остальном без патологии. Ваши дальнейшие действия?
Определение. Избыточная секреция пролактина часто встречается у женщин и вызывает синдром галактореи-аменореи. Предположительно к аменорее приводит снижение секреции люлиберина (рилизинг-гормон лютеинизирующего гормона) гипоталамусом, что в свою очередь приводит к снижению продукции лютеинизирующего (ЛГ) и фолликулостимулирующих (ФСГ) гормонов. Хотя пролактинемия также бывает у мужчин, гинекомастия и особенно галакторея наблюдаются у них крайне редко.
Этиология. Гиперпролактинемия может носить физиологический характер, например при кормлении грудью, стрессе, во сне и при стимуляции сосков.
Автономную продукцию пролактина осуществляют аденомы гипофиза, эти так называемые пролактиномы являются наиболее распространенными секретирующими аденомами гипофиза. У женщин это обычно микроаденомы, а у мужчин макроаденомы, проявляющиеся дефицитами полей зрения.
Гиперпролактинемию также вызывает уменьшение ингибиторного действия допамина. Это случается при приеме препаратов, блокирующих синтез допамина (фенотиазины, метоклопрамид), и препаратов, снижающих общее содержание допамина (метилдопа, резерпин).
При первичном гипотироидизме также происходит снижение ингибирующего действия допамина.
Диагностика. В начале обследования пациента с гиперпролактинемией всегда необходимо исключать гипотироидизм и действие препаратов.
При уровне пролактина более 100 нг/мл можно предполагать наличие аденомы гипофиза. Уровни пролактина коррелируют с размерами опухоли.
Лечение. Пролактиномы лечат бромкриптином (агонистом допамина), который снижает уровень пролактина практически у всех пациентов. Хирургическое лечение и радиотерапию применяют в случае отсутствия эффекта от бромкриптина или при развитии серьезных неврологических дефектов из-за большого размера опухоли.
Акромегалия
Определение. Акромегалия – это синдром, вызванный избыточной продукцией гормона роста. У детей он называется гигантизмом. Акромегалия – это медленно развивающееся, хроническое инвалидизирующее заболевание, характеризующееся избыточным разрастанием костных и мягких тканей.
Этиология. Акромегалию вызывают аденомы гипофиза, обычно макроаденомы (75 % случаев), секретирующие гормон роста. Иногда эктопические опухоли могут секретировать гормон роста или рилизинг-гормон гормона роста, приводя к развитию этого синдрома.
Клинические проявления. Избыточное выделение гормона роста обычно начинается между третьим и пятым десятилетиями жизни.
Развиваются изменения скелета и мягких тканей. Происходит увеличение рук и ног, огрубление черт лица, увеличение кожных складок. Также бывает увеличение носа и нижней челюсти (прогнатизм и расхождение зубов), приводящее иногда к нарушениям прикуса.
Увеличиваются внутренние органы, включая сердце, легкие, селезенку, печень и почки. Наблюдаются интерстициальные отеки, остеоартрит и синдром карпального канала.
Метаболические нарушения заключаются в снижении толерантности к глюкозе (80%) и развитии диабета (13 – 20%). Гипертензия наблюдается у трети пациентов. Также бывают головные боли и нарушения полей зрения.
Диагностика. От появления симптомов до постановки диагноза акромегалии проходит в среднем 9 лет.
Скрининговым тестом является измерение уровня гормона роста после перорального приема 100 г глюкозы. Тест считается положительным и указывает на акромегалию, если уровень гормона роста остается высоким (более 5 нг/мл). В норме нагрузка глюкозой снижает уровень гормона роста.
Также коррелируют со степенью тяжести заболевания уровни инсулиноподобного фактора роста и соматомедина.
Радиологические методы, такие как КТ и ЯМР, используют для точной локализации опухоли, но только лишь после лабораторного подтверждения повышенного уровня гормона роста.
Лечение. Целями лечения больных акромегалией являются снижение уровня гормона до нормального, стабилизация или уменьшение размеров опухоли и сохранение нормальной функции гипофиза. Агонист допамина бромкриптин может быть использован для лечения акромегалии, около четверти больных дадут хороший ответ на терапию бромкриптином.
Аналог соматостатина октреотид снижает уровень гормона роста у двух третей пациентов и вызывает регрессию опухоли у 20-50 % больных.
Операция транссфеноидальным доступом быстро приносит результат, но осложняется гипопитуитаризмом у 10 – 20% пациентов. Радиотерапия медленнее оказывает эффект и вызывает гипопитуитаризм у 20 %.
Осложнения. Возникают вследствие давления опухоли на окружающие ткани или после разрыва опухоли. К другим осложнениям относятся сердечная недостаточность (самая частая причина смерти больных акромегалией), сахарный диабет, сдавление спинного мозга и дефекты полей зрения.
Гипопитуитаризм
Определение. Гипопитуитаризм – это полная или частичная потеря функции аденогипофиза, произошедшая в результате любого повреждения гипофиза или гипоталамуса или в результате нарушения нормального воздействия на него рилизинг и ингибирующих гормонов гипоталамуса. Обычно первыми утрачиваются гормон роста и гонадотропины (ФСГ и ЛГ).
Этиология. К развитию гипопитуитаризма могут приводить большие опухоли как самого гипофиза, так и гипоталамуса (краниофарингиомы, менингиомы, глиомы).
Кровоизлияние в гипофиз – это острый геморрагический инфаркт аденомы гипофиза, проявлющийся сильной головной болью, тошнотой или рвотой и угнетением сознания. Состояние относится к неотложным.
К гипопитуитаризму могут приводить воспалительные заболевания. Это справедливо для гранулематозных заболеваний (саркоидоз, туберкулез, сифилис), эозинофильной гранулемы, аутоиммунного лимфоцитарного гипофизита (он обычно связан с другими аутоиммунными заболеваниями, такими как тироидит Хашимото и атрофический гастрит).
Также могут вызывать гипопитуитаризм сосудистые нарушения, такие как послеродовый некроз гипофиза или синдром Шихана (первым признаком будет неспособность кормить грудью), или инфильтративные заболевания, включающие гемохроматоз и амилоидоз.
Клинические проявления. Гормоны будут перечислены в том порядке, в котором они исчезают при гипопитуитаризме. Недостаток гонадотропинов у женщин приводит к аменорее, атрофии гениталий, бесплодию, снижению либидо, потере подмышечных и лобковых волос. У мужчин снижение уровня ЛГ и ФСГ проявляется импотенцией, тестикулярной атрофией, бесплодием, снижением либидо и потерей подмышечных и лобковых волос. Следующим утрачивается гормон роста и хотя его отсутствие не проявляется у взрослых, можно заподозрить это состояние по появлению тонких морщин на лице и увеличению чувствительности к инсулину (гипогликемия). Утрата гормона роста у детей приводит к задержке роста. Недостаток тиротропина (ТТГ) проявляется гипотироидизмом с утомляемостью, непереносимостью холода и отеками в отсутствие зоба.
Адренокортикотропная (АКТГ) недостаточность проявляется последней и выражается во вторичной надпочечниковой недостаточности. Снижение уровня кортизола приводит к утомляемости, снижению аппетита, ослаблению пигментации кожи и сосков, ослаблению реакции на стресс (а также к лихорадке, гипотензии, гипонатремии и повышению уровня смертности). Гиперкалемия и потеря солей при вторичной надпочечниковой недостаточности выражены минимально, потому что секреция альдостерона регулируется в основном ренин-ангиотензиновой системой.
Диагностика. Наиболее сильным стимулом для секреции гормона роста является инсулин-индуцированная гипогликемия. После введения 0,1 мкг/кг инсулина глюкоза крови опускается до уровня менее, чем 40 мг/дл, что в условиях нормы вызывает подъем уровня гормона роста до более чем 10 мг/л и исключает тем самым недостаточность гормона роста.
При диагностике надпочечниковой недостаточности необходимо помнить, что базальная секреция кортизола может быть сохранена (проблемы возникнут только во время действия стрессора). Применяют тест на толерантность к инсулину – вводят
0,05 – 0,1 Ед/кг инсулина и измеряют кортизол сыворотки. Его уровень должен быть выше 19 мкг/дл. Для выявления дефицита гонадотропинов у женщин измеряют ЛГ, ФСГ и эстроген. У мужчин определяют уровни ЛГ, ФСГ и тестостерона. При диагностике недостатка ТТГ измеряют сывороточный тироксин (Т4) и свободный трийодтиронин (Т3), которые будут понижены при нормальном или низком ТТГ.
Лечение. Лечение гипопитуитаризма заключается в устранении причины, его вызвавшей. Необходимо возмещать много гормонов, но важнее всего компенсация кортизола.
Не нашли, что искали? Воспользуйтесь поиском: