
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
- Археология
- Архитектура
- Астрономия
- Аудит
- Биология
- Ботаника
- Бухгалтерский учёт
- Войное дело
- Генетика
- География
- Геология
- Дизайн
- Искусство
- История
- Кино
- Кулинария
- Культура
- Литература
- Математика
- Медицина
- Металлургия
- Мифология
- Музыка
- Психология
- Религия
- Спорт
- Строительство
- Техника
- Транспорт
- Туризм
- Усадьба
- Физика
- Фотография
- Химия
- Экология
- Электричество
- Электроника
- Энергетика
Суммарные отличия между злокачественными и доброкачественными опухолями
Злокачественные опухоли Доброкачественные опухоли^
Быстрый рост Умеренный рост
Инфильтрирующий рост ркспансивный рост (за исключением гемангиом)
Метастазируют :Не метастазируют
Клетки мало- или недифференцированны!Клетки хорошо дифференцированны
Полиморфизм клеточный и их ядер Отсутствие полиморфизма клеточного и их ядер
Рецидивы Рецидивы отсутствуют
Кахексия 1Кахексия не развивается
Иммунодепрессия |Иммунодепрессия отсутствует или не выражена
На рентгенограмме костей границы опухоли!На рентгенограмме костей границы опухоли
нечеткие, наличие спикул, явления остеолизиса |четкие, явления дистрофии, гиперплаз ии^____


|
Рис. 225. Ортопантомограмма больного с остеосаркомой правой половины нижней челюсти (определяется лизис костной ткани)

Рис. 227. Рентгенограмма черепа в прямой проекции (носо-подбородочная укладка) ребенка с саркомой верхней челюсти. Определяется тень в участке правой верхнечелюстной пазухи, распространяющаяся на нижнюю стенку орбиты, правый носовой ход, альвеолярный отросток. Границы тени размыты
|

|
| Раздел 8 |
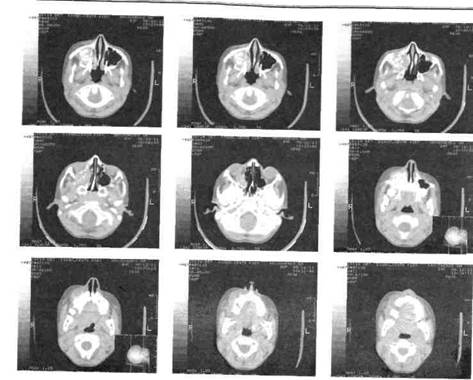
Рис. 228. Компьютерная томограмма того же ребенка (см. рис. 227). Определяется деформирующее правую боковую стенку носа новообразование в проекции правой верхнечелюстной пазухи

| Рис. 230.Сцинтиграфия ребенка со злокачественным новообразованием левой верхней челюсти. Иллюстрация асимметричного накопления радиоизотопа в тканях опухоли |
Рис. 229. Данные радиоизотопного исследования того же больного. Наблюдается максимальное накопление радиоактивного фосфора в проекции правой верхнечелюстной пазухи
Злокачественные новообразования челюстно-лицевой области
У детей злокачественные опухоли также дифференцируют с хроническим продуктивным остеомиелитом, неодонтогенным периоститом.
ПРИНЦИПЫ ЛЕЧЕНИЯ
Лечение больных со злокачественными новообразованиями должно проводиться только в специализированных онкологических клиниках, где есть специалисты необходимой квалификации и соответствующие условия (аппараты для лучевой терапии, криодеструкции, гипертермии, химиотерапевтические препараты).
Комплексная терапия онкологическим больным предоставляется индивидуально, в зависимости от локализации, стадии опухолевого процесса, гистологического строения опухоли, возраста ребенка.
Комплексное лечение предусматривает хирургическое вмешательство, лучевую и химиотерапию, иммунотерапию.
Хирургическое лечение. К 50-м годам прошлого века хирургическое вмешательство было единственным методом лечения злокачественных новообразований у детей, тогда среднее двухгодичное выживание составляло 0,25 %. В настоящее время разработана комплексная терапия опухолей, и свыше 50 % детей могут быть практически вылечены. Хирургическое вмешательство предусматривает абластичное, то есть максимально радикальное, удаление злокачественной опухоли и регионарного лимфатического аппарата. При этом нужно придерживаться методик зональности и анатомической футлярности. Это значит, что удаление новообразования необходимо проводить в границах:
— анатомической области, которая образована опухолью;
— регионарных лимфатических сосудов и узлов, а также анатомических
структур, которые находятся на путях ее распространения;
— анатомических фасциальных футляров, ограничивающих распространение
опухолевых клеток.
Принцип абластичности удаления опухоли в границах здоровых тканей, которого нужно придерживаться в общей онкологии, необходим и в детской онкологии, но у детей достичь его очень сложно. Это обусловлено анатомо-топографи-ческими особенностями челюстно-лицевой области и расположением опухоли; кроме того, кистозно перерожденные опухоли трудно удалить целыми, т. к. оболочки кист травмируются, жидкость изливается наружу.
Вторым принципом хирургического удаления злокачественных опухолей является антибластика — мероприятия по предотвращению распространения и обезвреживанию оставшихся в ране опухолевых клеток. С этой целью применяют электронож, диатермокоагуляцию, слюиоотсос, тщательное высушивание раны, одноразовые салфетки и т. п.
Удаление значительных по объему пораженных и окружающих их тканей часто влечет за собой значительную деформацию и тяжелые нарушения в послеоперационный период функций жевания, глотания, речи, что (нередко) делает невозможным пребывание ребенка в детском коллективе. В связи с этим жизненно необходимо проведение одномоментного замещения оставшегося после удаления опухоли дефекта тканей.
Лучевая терапия в настоящее время применяется более чем у 75 % онкологических больных и у 88 % больных с новообразованиями ротовой полости и глотки.
Раздел 8
Злокачественные новообразования челюстно-лицевой области
Принцип этого вида терапии основывается на избирательном действии лучей на нпзкодифференцированные клетки опухоли. Но вместе с опухолевыми клетками погибают и здоровые ткани, пребывающие на разных стадиях развития. Для проведения лучевой терапии используют разные виды ионизирующего излучения (рентгеновского, электронного, нейтронного, протонного и т. п.).
В зависимости от особенностей подведения лучевой энергии к патологическому очагу различают наружные и внутренние методы. При наружных методах источник излучения находится на расстоянии 1,5-25 см от поверхности опухоли (близкофокусное) или более 30 см (дальнедистантное), или на облученной поверхности (контактное). Внутреннее облучение может быть внутреннетканевым (радиоизотоп вводится в опухоль в виде игл, шариков и т. п.) или внутриполост-ным. Рекомендуемая суммарная доза облучения для детей составляет 50 Гр.
Чувствительность злокачественной опухоли к облучению зависит от:
1) гистологического строения и степени дифференцирования клеток опухоли (с увеличением степени дифференцирования повышается стойкость к облучению);
2) характера роста опухоли (экзофитные опухоли более радиочувствительны, чем инфильтративные и язвенные);
3) темпа роста опухолей (опухоли с быстрым темпом роста лучше реагируют на облучение, чем медленнорастущие);
4) опухоли с хорошим кислородным снабжением более радиочувствительны, чем плохо снабжаемые кислородом.
Для повышения чувствительности опухоли к облучению проводят местную гипертермию, вызывают гипергликемию, вводят радиомодификаторы (например метронидазол).
В зависимости от реакции злокачественных опухолей на облучение их разделяют на следующие группы:
1) радиочувствительные (лимфосаркома, ретикулосаркома, лимфогранулематоз);
2) умеренно чувствительные (плоскоклеточные формы рака с разной степенью дифференцирования);
3) радиорезистентные (остеогенные, фибро- и хондросаркомы, нейросаркома, меланома);
4) умеренно радиорезистентные (аденокарцинома).
Для профилактики местных лучевых реакций применяют различные мазевые повязки (с маслом шиповника, облепихи). Предотвращению воспалительных лучевых реакций способствует механическая защита важных органов от облучения (щитовидной железы, половых органов, почек, печени). Кроме того, проводят де-зинтоксикационную терапию, назначают гепатопротекторы, средства, стимулирующие иммунную и кроветворную системы.
Химиотерапия основывается на цитостатическом, цитотоксическом и имму-нодепрессивном действии онкофармакологических препаратов на опухоль.
Первое действие этих средств направлено на уничтожение опухолевых клеток за счет влияния на разные звенья их метаболизма, второе — на регуляцию проли-феративных процессов за счет рецепторно-медиаторных механизмов.
чп/,
Выделяют такие группы противоопухолевых препаратов:
1) гормональные;
2) алкилирующие (их называют "химическими ножами");
3) антиметаболиты;
4) препараты растительного происхождения;
5) противоопухолевые антибиотики.
С 1989 г. после открытия так называемого сосудистого эндотелиального фактора роста (Vascular Endothelial Growth Factor — VEGF) созданы принципиально новые противоопухолевые препараты. Действие их основано на ингибирова-нии VEGF, что замедляет рост опухоли и её метастазирование.
Химические противоопухолевые препараты вводят внутрь опухоли, внутрь полостей, внутрь сосудов (внутриартериалыю, внутривенно, внутрилимфатичес-ки). Особенности химиотерапии у детей заключаются в следующем:
1) наилучший противоопухолевый эффект можно получить при сочетании полихимиотерапии с облучением;
2) химиотерапию проводят на фоне неспецифической инфузионно-анаболи-ческой терапии (аминокислотные смеси, глюкоза, электролиты, витамины, рета-болил, неробол);
3) при полихимиотерапии применяют одновременно не более двух препаратов;
4) наиболее эффективным является внутривенное введение препаратов.
Иммуностимулирующая терапия при злокачественных новообразованиях в
настоящее время занимает важное место. Рлавный объект ее действия — Т-лимфоциты, осуществляющие контроль за появлением атипичных клеток. Синтезированные препараты тимозин, тпмалин, тиморин, Т-активин сами по себе не имеют противоопухолевого действия, но они усиливают и возобновляют деятельность ослабленных химиотерапией или облучением Т-клеток. Кроме того, получены определенные позитивные результаты активной специфической иммунотерапии (противоопухолевая вакцинация). Препараты растительного происхождения (фитогемагглютинин), гормон Т-лимфоцита превращают нейтральные лимфоциты в клетки-киллеры, синтез которых при злокачественных опухолях
нарушен.
В настоящее время для лечения злокачественных опухолей применяют генную инженерию, а также антисенс-терапию; принцип действия последней заключается в остановке функционирования конкретного гена за счет ингибиции синтеза соответствующего протеина. Для эффективной фармакотерапии злокачественных новообразований необходимо диагностировать уровень повреждения генома клеток и их эпигеномный уровень, системы клеточных сигналов.
Последствия лечения злокачественных опухолей. Противоопухолевое лечение влияет на рост костей и мягких тканей; как следствие этого, возникают их деформации. Не исключено как локальное влияние, так и влияние через центральные механизмы на рост этих тканей. Последний может быть обусловлен дефицитом гормона роста. Лучевая терапия может повлечь снижение познавательной способности у детей, воздействовать на функции половых желез, связанных как с выработкой гормонов, так и с жизнеспособностью герментативных клеток. Химиотерапия негативно влияет на сердце, печень, вызывая различные осложнения
Раздел 8
(перикардит, миокардит, аритмию, инфаркт миокарда, гепатиты). Поэтому при химиотерапии обязательно проводят защитное.чеченце.
Самое тяжелое осложнение противоопухолевой терапии — развитие второй первичной злокачественной опухоли.
Последствиями хирургического лечения злокачественных опухолей лица является образование значительных дефектов и деформаций мягких тканей и костей. Ликвидацию их хирург проводит либо сразу после удаления новообразования (в зависимости от его размеров, расположения), либо через несколько месяцев.
Таким образом, лечение детей со злокачественными новообразованиями — это сложный процесс, поскольку нужно не только влиять на опухоль, но и защитить организм от негативного действия ее и непосредственно лечения. Все лечившиеся в специализированных онкостациоиарах дети должны находиться под наблюдением онколога и районного врача-стоматолога. Диспансерное наблюдение необходимо осуществлять до 16 лет, а затем переводить больного во взрослое лечебное заведение. Такие дети являются инвалидами и имеют все юридические права для получения социальной пенсии.
Профилактика злокачественных заболеваний у детей — это своевременная диагностика и квалифицированное лечение предопухолевых состояний.
Не нашли, что искали? Воспользуйтесь поиском: