
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
- Археология
- Архитектура
- Астрономия
- Аудит
- Биология
- Ботаника
- Бухгалтерский учёт
- Войное дело
- Генетика
- География
- Геология
- Дизайн
- Искусство
- История
- Кино
- Кулинария
- Культура
- Литература
- Математика
- Медицина
- Металлургия
- Мифология
- Музыка
- Психология
- Религия
- Спорт
- Строительство
- Техника
- Транспорт
- Туризм
- Усадьба
- Физика
- Фотография
- Химия
- Экология
- Электричество
- Электроника
- Энергетика
ТРАВМЫ МЯГКИХ ТКАНЕЙ
Травмы мягких тканей составляют 90 % всех травм челюстно-лицевой области. 65 % травм получают дети 6-14 лет, мальчики в 2 раза чаще, чем девочки. Около 35 % больных — это дети 4-5 лет, которые обращаются на пункт неотложной помощи по поводу травм мягких тканей лица.
Классификация повреждений мягких тканей челюстно-лицевой области у детей приведена на схеме 12.

|
Ушиб (contusiones). Для ушиба, сопровождающегося гематомой, характерны
отек мягких тканей и изменение цвета кожи на сине-красный (рис. 234). Со вре
менем (через 3-5 дней) цвет кожи изменяется на зелено-желтый, а затем посте
пенно нормализуется, отек тканей уменьшается. Лечат ушиб в первые 2 сут, прик
ладывая холод, а далее — тепловыми
процедурами (компрессы с димексидом,
лазеротерапия, ультразвук). Если при
травме повреждаются большие сосуды,
то образуются значительные по размеру
гематомы. Сразу после травмы кровь
можно отсосать шприцем и наложить да
вящую повязку, а дальше лечить как
ушиб. При образовании больших гема
том лечение их должно проводиться в
условиях челюстно-лицевого стациона
ра; ребенку назначают медикаментозную
противовоспалительную терапию, явля-
Рис. 234. Ребенок с посттравматической ющуюся профилактикой нагноения ге-
гематомой верхнего века левого глаза и т-. „„,„„п5п,
г-гапни».,,. „„ - матом. Если же гематома нагноилась,
ссадинами левой половины спинки и крыла
носа проводят ее вскрытие, рану дренируют.
Ссадины — это повреждение поверхностного слоя кожи (эпидермиса). Возникают от трения кожи с грубой твердой поверхностью, обычно при падении ребенка (доска, асфальт). При ссадинах на поврежденной поверхности наблюдается кровоточивость из капилляров в виде росы или капель.
Лечение ссадин заключается в смазывании их раствором бриллиантового зеленого, кератопластическими средствами. Заживают ссадины с образованием ко-
Схема 12. Классификация повреждений мягких тканей челюстно-лицевой области
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевой области

|
рочек, которые самостоятельно отходят после эпителизации поверхности на 8-12-е сутки (в зависимости от площади повреждения).
Раны. По механизму и характеру травмирующего агента раны разделяют на резаные (Vulnera incisa), рубленые (Vulnera caesa), колотые (Vulnera puncta), ушибленные (Vulnera contusa), рваные (Vulnera lacerata), укушенные (Vulnera morsua), огнестрельные (Vulnera sclopetaria) и смешанные (Vulnera mixta).
Жалобы зависят от вида и размера раны, сочетания с повреждением других органов и систем, соматического состояния ребенка. Обычно дети или их родители жалуются на кровоточивость или кровотечение из поврежденного участка, дефект мягких тканей, боль и возможное нарушение функций.
Клиника. Вышеперечисленные виды ран характеризуются определенным нарушением целостности мягких тканей: если раны резаные, то края их ровные, линейной формы; рваные и ушибленные раны неправильной формы с рваными краями (рис. 235); колотые имеют небольшое входное отверстие и длинный раневой канал, огнестрельные чаще сопровождаются дефектом мягких тканей (рис. 236).

|
Количество больных с укушенными ранами лица в последнее время значительно возросло. Они составляют 10 % общего количества больных с изолированными ранами. Кусают обычно домашние животные (собаки, кошки), укусы иногда имеют множественный характер, в некоторых случаях сопровождаются повреждением нервных стволов, больших сосудов, а также (часто) дефектами мягких тканей с неровными краями (рис. 237), комбинациями разных видов ран, длительным течением раневого процесса (на 3-5-е сутки отек тканей может увеличиваться, возникают явления воспаления).
| Рис. 235.Рана нёба (после падения ребенка на карандаш) |

|
| Рис. 236.Огнестрельный дефект кончика и крыльев носа |
| Рис. 237.Укушенная рана нижней губы с дефектом тканей |
Все ранения мягких тканей сопровождаются болевой реакцией, кровотечением (85 % из них — внутренние, при проникновении в ротовую полость, 15 % — наружные). Постановка диагноза чаще не вызывает трудностей.
Лечение. После осмотра и определения вида раны проводят хирургическую обработку ее (в зависимости от срока обращения за помощью).
Основные принципы хирургической обработки раны при травматическом повреждении челюстно-лицевой области заключаются в том, что вмешательство должно быть полным по объему, наиболее ранним и щадящим. Хирургическая обработка раны может быть первичной (первичная ранняя — до 36 ч, отсроченная — до 48 ч, поздняя — после 72 ч) и вторичной — проведенной второй раз.
В связи с особенностями кровоснабжения, иннервации и применения средств противовоспалительной терапии принято накладывать глухие швы на рану в челюстно-лицевой области в период до 72 ч с момента травмы.
Проведение первичной ранней, отсроченной и поздней хирургической обработки ран берет свои истоки из хирургии военных времен. Оказание хирургической помощи подчинялось стратегии и тактике военных действий, а также необходимости в короткие сроки, поэтапно, в особых условиях осуществить медицинскую помощь. В мирное время такие положения не являются безусловными. Хирургическая обработка раны должна проводиться как можно раньше, в полном объеме и, при необходимости, с ликвидацией дефекта местными тканями.
Этапы хирургической обработки раны челюстно-лицевой области такие:
1) асептическая и антисептическая обработка операционного поля;
2) обезболивание;
3) окончательная остановка кровотечения;
4) ревизия раны;
5) послойное ушивание раны из глубины.
Для проведения первичной хирургической обработки (ПХО) раны организационно решается вопрос относительно вида обезболивания, выбора шовного материала, обеспечения неподвижности обработанного участка лица, последующего питания ребенка (особенно при травме тканей околоротовой области).
Выбор метода обезболивания для проведения ПХО раны зависит от вида, распространенности, локализации ее, возраста ребенка.
При местном обезболивании преимущество нужно отдавать инфильтрацион-ному методу раствором анестетика малой концентрации. Если есть возможность и необходимость, то хирургическую обработку проводят под проводниковым обезболиванием (экстраоральным способом), рану на верхней губе — под инфра-орбитальной анестезией, на нижней — под ментальной.
Если анестезиолог и хирург-стоматолог пришли к выводу, что операцию необходимо проводить под наркозом, то методом выбора должен быть интубацион-ный наркоз, если рана в ротовой полости, а при поверхностных ранах — ингаляционный масочный, внутривенный или внутримышечный наркоз.
После проведения обезболивания проводят обработку операционного поля. Последняя у детей имеет свои особенности заключающиеся в том, что не применяются концентрированные растворы, например, спирта, йода. Из антисептиков при загрязненных ранах используют раствор фурацилина, марганцевокислого калия (1:5000), 2 % раствор перекиси водорода, риванола, микроцида, диоксиди-на, мирамистина, йодовидона, йодобака, эктерицида, поверхностно-активные вещества (рокал, катамин АБ). Обработка окружающих тканей проводится антисептиками движениями от раны. Далее необходимо окончательно остановить
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевой области
кровотечение из раны для последующей ее ревизии. Остановку кровотечения со всей поверхности раны осуществляют посредством физических (механических, термических) и медикаментозных средств.
При наличии кровоточащего сосуда необходимо наложить кровоостанавливающий зажим и провести электрокоагуляцию или лигировать его.
I [ри кровотечении из раны с большой площадью поверхности применяют тампоны, пропитанные растворами перекиси водорода, тромбина с адреналином, капрофером, или гемостатические салфетки. Дополнительно сверху на тампон кладут пузырь со льдом. В последнее время для прекращения кровотечения широко используют гемостатические губки ("Стеринсон", "Спонгостан", Телофо-ам", "Кровостан"), а также клеи, основой которых являются мономерные эфиры цианакриловой кислоты ("ЕДП-адгезив", "Цианобонд-5000", "Истмен-910"), производные фероцена ("Циакрин АП-1").
Затем проводят ревизию раны, при которой уточняют размеры последней, ход раневого канала и степень повреждения тканей и органов по ходу его, наличие инородных тел. Перед обследованием рану следует хорошо осветить (использовать лобные рефлекторы), определить глубину, наличие ее сообщения с ротовой, носовой, верхнечелюстной полостями; наполнить рану антисептиками, а после этого отсосать содержимое отсосом, но ни в коем случае не проталкивать грязь из поверхностных отделов вглубь. После этого начинают ревизию раны.
При ревизии особенное внимание обращают на колотые раны (на нёбе, в кры-лочелюстной области). При этом нужно обязательно ревизовать дно раны, чтобы не оставить незамеченным инородное тело, поэтому ее переводят в резаную. Далее определяют все нежизнеспособные ткани — раздавленные, синюшного цвета, мелкие и лишенные кровоснабжения лоскуты тканей, неспособные прижиться, и те, которые нужно экономно иссечь.
Последним этапом хирургической обработки раны является ее ушивание. Раны без дефекта тканей ушивают послойно, из глубины, плотно, не оставляя мест для формирования гематом и "карманов" с раневым содержимым, которые в последующем являются угрозой нагноения. При ранах, проникающих в ротовую полость, сначала ушивают слизистую оболочку изнутри, а затем мышцы, подкожную жировую клетчатку и кожу — снаружи. Относительной гарантией заживления первичным натяжением является адекватное дренирование раны в течение 2-3 сут. При необходимости дренирования раны со стороны кожи, когда это имеет эстетическое значение, можно использовать 2-3 тоненьких дренажа из толстой полиамидной лигатуры. Для профилактики нагноения глубокие раны дренируют, а если они проникают в полость рта, дренаж выводят в рот и фиксируют швом,.чтобы ребенок не вытолкнул его языком. При нагноении раны принципиальным является снятие 2-3 швов и дренирование ее в нижнем полюсе.
Если нет значительного натяжения тканей (а его не должно быть при правильно выполненной операции), то для ушивания их применяют полиамидную нить № 4-6 нулей (ею ушивают кожу и иногда — слизистую оболочку) либо саморассасывающийся шовный материал. На мышцы, подкожную жировую клетчатку накладывают швы кетгутом, викрилом и другими материалами.
Для улучшения условий заживления используют такие виды физиотерапии, как лазерное облучение, ультразвук. Швы на коже снимают на 7-8-е сутки.
Посте снятия швов для формирования эластичного атрофического рубца це-
- ссообразно использовать эластопротекторы — контрактубекс, цепан, ворен — в
ечение длительного времени (до 6 мес) в виде легкого массажа или фонофореза.
При ранах с дефектом тканей используют местнопластические приемы по Шимановскому, Лимбергу или свободную пересадку кожи (рис. 238-241).
1 пя замещения посттравматических дефектов хрящевых отделов носа успешно используют свободную пластику по Суслову. Суть последней заключается в пере-сачке в дефект носа свободного кожно-хряшевого лоскута с уха (рис. 242-244).
' При откушенном или полностью оторванном лоскуте тканей носа или уха, если родители принесли эти лоскуты к врачу, он, предварительно оценив их состояние, реплантирует последние (рис. 245-248). Даже если ткани не способны полностью прижиться, возможно их частичное восстановление. За время некротизации поскута рана успевает заполниться грануляциями, что позволяет уменьшить площадь дефекта. Поэтому с некрэктомией не следует спешить.
Для правильного сохранения оторванных (откушенных) тканей необходимо поместить их в чистый полиэтиленовый пакет и обложить льдом. Использовать реплантат при правильной транспортировке и сохранении можно в срок до 24 ч. Чем реплантат больше по площади, тем меньший срок его хранения, то есть тем быстрее нужно его реплантировать. В некоторых случаях при реплантации нужна консультация микрохирурга. В послеоперационный период обязательно применяют гипотермию реплантированной части тканей в течение 2-3 сут, а в некоторых случаях (для улучшения капиллярного кровотока, внутриклеточного обмена, иммуностимуляции, антикоагуляции реплантированных тканей) — трудотерапию. Пиявки являются "фабрикой" производства биологически активных веществ. В современной трудотерапии используются пиявки, выращенные в производственных условиях и прошедшие медицинский контроль. Гирудотера-пию начинают применять в раннем послеоперационном периоде (с первых суток). Сеансы проводят ежедневно в течение 8-10 дней. Длительность одного сеанса зависит от насыщения пиявки и, как правило, составляет 30-40 мин. После сеанса реплантат или трансплантат обрабатывают гелем Sinyak-off или Hirudo PROKT. При невыполнении этих требований эффективность реплантации тканей или органа значительно снижается (рис. 249-253).
Проведение первичной хирургической обработки укушенных ран лица имеет свои особенности. Во-первых, сразу после укуса нужно тщательно обработать рану 10 % раствором хозяйственного мыла от периферии к центру. Во-вторых, обычно это раны с рваными и размозженными краями, поэтому их нежизнеспособные слои нужно иссечь. В-третьих, укушенные раны после проведения хирургической обработки нужно дренировать в течение 5-7 сут (они все заведомо 100 % инфицированы), за исключением неглубоких и мелких ран. Кроме того, хирурги вместе с рабиологами должны определить показания относительно проведения антирабической вакцинации (приказ министра здравоохранения Украины "О профилактике заболевания людей бешенством"), поскольку вирус бешенства распространяется периневрально со скоростью 3-5 мм в час и при неправильно избранной тактике к прививке ребенок может погибнуть.
В связи с тем что юридически вакцинация проводится в условиях поликлиники или стационара, приводим некоторые сведения о прививке.
Q1 /.
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевой области
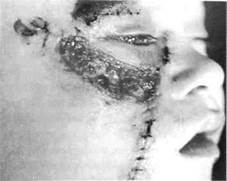
Рис. 238. Ребенок с ушибленной раной правой половины лица после первичной хирургической обработки. В подглазничной области — дефект ткани, рана гранулирует. Запланирована свободная пересадка кожи

Рис. 239. Этап свободной кожной пластики у того же больного

Рис. 244. Тот же ребенок после снятия швов

Рис. 245. Укушенная рана носа и левой подглазничной области с дефектом тканей
Рис. 240. Укушенная рана левой щеки с дефектом тканей после первичной хирургической обработки. Дефект левой щеки умышленно оставлен для последующей свободной пластики

Рис. 241. Дефект тканей левой щеки ликвидирован свободным кожным лоскутом

Рис. 246. Откушенный собакой фрагмент носа того же больного (кончик, крылья и перегородка носа)

Рис. 247. Реплантированная ушная раковина после хирургической обработки укушенной раны правого уха (с момента травмы прошло свыше 24 ч)

Рис. 242. Тотальный дефект носа ликвидирован филатовским круглым стеблем (в 8-летнем возрасте) и свободным кожно-хря-щевым трансплантатом по Суслову (в 12 лет). Нос ребенка в возрасте 10 мес откусила свинья

Рис. 243. Вид ушной раковины того же ребенка после взятия треугольного кожно-хрящевого лоскута с верхнего полюса ее для формирования крыла носа

Рис. 248. Некроз реплантированного участка ушной раковины

Рис. 249. Укушенная рана верхней губы с дефектом тканей (рядом размещен откушенный участок губы)
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевои области

|

|

|
| Рис.250. Неправильная транспортировка откушенного участка тканей верхней губы того же больного в бутылке с 10 % раствором хлорида кальция |
| Рис. 251. После первичной поздней хирургической обработки раны с надеждой на приживление неправильно сохраняемого лоскута тканей |
| Рис. 253.Тот же ребенок после некрэкто-мии (гранулирующая поверхность губы); площадь первичного дефекта уменьшена |

Рис. 252. Фото того же ребенка. Надежды на приживление лоскута не оправдались — некроз реплантированного лоскута на 11-е сутки
В зависимости от вида и степени контакта укушенного ребенка с животным различают:
1. Ослюнение кожных покровов в участке ссадин.
2. Ослюнение поврежденных кожных покровов и неповрежденной слизистой оболочки.
3. Укусы легкие — одиночные, неглубокие, конечностей и туловища.
4. Укусы средней тяжести — поверхностные, одиночные укусы и царапины кисти (за исключением пальцев), ослюнение поврежденных слизистых покровов.
5. Укусы тяжелые — любые укусы головы, лица, шеи, пальцев рук, обширные укусы. К тяжелым также относят любые укусы, нанесенные хищниками (лиса, волк, енотовидная собака, барсук, куница).
Для вакцинации против бешенства используют 2 типа вакцин: из мозга овец (типа Ферми) и культуральную антирабическую инактивированную вакцину (КАВ), изготовленную из клеток почек сирийского хомяка. Обе вакцины выпускают в сухом виде. Для пассивной профилактики применяют специфический ан-тирабический у-глобулин, который изготовляют из сыворотки крови коней. Пре-
парат выпускается в виде жидкости. При вакцинации против бешенства следует придерживаться таких схем лечения:
1. При ослюнении, укусах легкой и средней тяжести, нанесенных здоровым и привитым против бешенства животным, прививки не назначают. За такими животными устанавливают наблюдение ветеринара в течение 10 сут.
2. При легких и средней тяжести укусах, нанесенных в неблагополучной местности здоровыми, но не привитыми животными, назначают двукратное введение вакцины типа Ферми или КАВ в один день: детям в возрасте до 10 лет — по 1,5 мл с интервалом 30 мин, а 10 лет и старшим — по 3 мл.
3. При тяжелых неспровоцированных укусах, нанесенных нескольким лицам, проводят курс лечения вакциной Ферми или КАВ по условным показаниям — по 5 мл (детям в возрасте до 10 лет — 2,5 мл) в течение 3-4 сут. Во всех случаях осуществляют ветеринарное наблюдение за животным в течение 10 сут.
4. При ослюненин поврежденных кожных покровов больными животными вводят вакцину Ферми по 2 мл в течение 12 сут или КАВ по 1,5 мл в течение 7 сут.
5. При значительном ослюненин неповрежденной кожи, неповрежденных слизистых оболочках больным животным или больному человеку назначают вакцину Ферми по 1,5 мл в течение 15-18 сут или КАВ но 1,5 мл в течение 12 сут.
6. При легких укусах, нанесенных больным животным, назначают вакцину Ферми по 1,5 мл в течение 20 сут или КАВ по 1,5 мл в течение 12 сут с последующей ревакцинацией этой вакциной по 1,5 мл на 10-е и 20-е сутки с начала основного курса прививки.
7. При укусах средней тяжести, нанесенных больными животными в неблагополучных местностях, назначается комбинированное введение антирабического у-глобулина и через 24 ч — вакцинация вакциной Ферми и КАВ по 2,5 мл в течение 21 дня, перерыв — 10 сут, а затем ревакцинация по 2,5 мл на 10-е и 20-е сутки для обеих вакцин и дополнительно на 35-е сутки — для вакцинации КАВ.
8. В благополучных местностях при укусах средней тяжести допускается ле
чение без у-глобулина. Вводят вакцину Ферми по 1,5 мл в течение 20 сут или
КАВ по 3 мл в течение 18 сут с последующей ревакцинацией этими вакцинами по
1,5 мл на 10-е и 20-е сутки с момента окончания основного курса прививок.
9. При тяжелых укусах, нанесенных больными животными, сразу вводят анти-
рабический у-глобулин и через 24 ч — вакцину Ферми или КАВ по 2,5 мл в тече
ние 25 сут с последующей ревакцинацией этими же вакцинами по 2,5 мл на 10,
20-е и 35-е сутки по завершении курса прививок.
При травмах возможно проникновение не только вируса бешенства, но и столбняка, поэтому важное значение приобретает вопрос определения показаний и проведения противостолбнячной прививки, что осуществляется вместе с педиатром. Срочную противостолбнячную профилактику проводят при травмах с нарушением целостности больших по площади участков кожных покровов и слизистой оболочки, отморожений и ожогов 2, 3, 4-й степеней, укусов животных. С этой целью используют противостолбнячный анатоксин (ПСА), противостолбнячный человеческий иммуноглобулин (ПСЧИ), при отсутствии ПСЧИ — противостолбнячную сыворотку (ПСС). ПСС и ПСА вводят в подлопаточную область подкожно, ПСЧИ — внутримышечно в верхне-наружный квадрант ягоди-
41 q
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевои области

 цы. Перед введением ПСС проверяют чувствительность к ней, проводя внутри-кожную пробу в разведении 1:100. Пробу оценивают через 20 мин. Отрицательной является проба, если диаметр отека и покраснения тканей, появляющихся в месте введения, меньше 1 см. Положительной является проба, когда отек или покраснение достигает в диаметре 1 см и больше.
цы. Перед введением ПСС проверяют чувствительность к ней, проводя внутри-кожную пробу в разведении 1:100. Пробу оценивают через 20 мин. Отрицательной является проба, если диаметр отека и покраснения тканей, появляющихся в месте введения, меньше 1 см. Положительной является проба, когда отек или покраснение достигает в диаметре 1 см и больше.
Особенное внимание нужно уделить болезни "кошачьей царапины" (доброкачественный лимфогранулематоз, болезнь Дебре, кошачья чесотка), поскольку причиной ее является травма (царапина кошкой), а следствием — неспецифическое воспаление лимфоузлов.
Возбудитель этого заболевания принадлежит к группе хламидий (возбудитель орнитоза, трахомы) и от других хламидий отличается незначительной чувствительностью к антибиотикам тетрациклиновой группы. Болезнь развивается в результате укусов и царапин кошками (чаще котятами). Кошки при этом остаются здоровыми и (возможно) являются механическими переносчиками, а резервуаром — мыши или мелкие птицы, на которых охотятся кошки. Чаще болеют дети, но бывают и семейные вспышки заболевания. Больной человек безопасен для окружающих. На месте царапины или укуса возникает воспалительная реакция (гиперемия, инфильтрат). Потом возбудитель проникает в кровь, поражаются регионарные лимфатические узлы, происходит гематогенная диссемина-ция. Инкубационный период длится 7-14 сут (иногда до 3 мес).
В последующем нарастают явления интоксикации — высокая температура тела, головная боль, печень и селезенка увеличиваются. Иногда развивается миокардит, менингит. На месте укуса возникает первичный аффект — папула с красным ободком вокруг, а затем — гнойничок и язва. Развивается регионарный лимфаденит — постоянный и характерный симптом болезни. Лимфатические узлы увеличены, безболезненны, не спаиваются с тканями. В 50 % узлы будут нагнаиваться (гной густой, желто-зеленый). При посеве его роста микроорганизмов не наблюдается. Сыпь на коже кореобразная, мелкая, по типу узловатой эритемы. Заболевание может длиться 1-2 года, имеет циклический характер, рецидивирует. Диагноз ставят на основании данных внутри кожной пробы с орнитозным аллергеном и реакции связывания комплемента (РСК) с орнитозным антигеном в динамике.
Лечение проводится вместе с инфекционистом — назначают преднизолон в течение 7 сут, УВЧ, диатермию наувеличенные лимфатические узлы. При нагноении последних хирург-стоматолог вскрывает абсцесс. В некоторых случаях пораженный узел удаляют. Прогноз благоприятный.
ОЖОГИ
Ожоги (combustiones) — это повреждение тканей, развивающееся в результате местного действия высоких температур, электрического тока, химических, радиационных веществ и т. п.
У детей ожоги составляют от 4,8 до 10 случаев на 1000 населения. Из всего количества обожженных 48 % составляют дети, а наиболее многочисленную группу — дети в возрасте от 2 до 5 лет (33 %). Среди причин летальных исходов у детей ожоги составляют 2 %, то есть каждый пятидесятый ребенок умирает вследствие ожоговой травмы. В последние годы наблюдается увеличение количества ожогов.
Самая частая причина ожогов — контакт с горячей жидкостью и пламенем, с
пектрическим током. Среди детей с ожогами случаи обваривания составляют 54 %.
В зависимости от этиологического фактора различают ожоги термические,. 1ектрические, химические и лучевые. Термические ожоги лица горячей водой или маслом возникают в результате выливания их на себя. Это случается чаще с кетьми 1-3 лет (рис. 254). Ожоги пламенем, бензином возникают у подростков, которые имеют дело с техникой, изучают строение разных взрывных устройств и т. п. (рис. 255).
Ожоги у детей имеют свою специфику, связанную с анатомо-физиологически-ми особенностями строения детского организма в целом и челюстно-лицевой области — в частности. То, что отличает детский организм (диспропорция роста скелета, меньшая площадь кожи, ограниченные компенсаторные возможности дыхательной системы, повышенный обмен веществ, высокая потребность тканей в кислороде), обусловливает развитие ожогового шока при меньших размерах площади ожогов, чем у взрослых. У детей для определения площади ожогов используют модифицированное для каждой возрастной группы "правило девятки" (рис. 256), то есть площадь каждой анатомической области в процентах составляет число 9.
Соотношение площади поверхности отдельных анатомических областей тела у детей разного возраста приведено ниже (табл. 9).
Для ожогов лица у детей характерным (то есть отличающим их от ожогов другой локализации) является то, что при одинаковой температуре и экспозиции они более глубокие, это обусловлено строением кожи ребенка (тонким роговым слоем), хорошо развитой сетью капилляров. Часто ожоги лица у детей сочетаются с ожогами тканей полости рта, что может вызвать ожоги тканей слизистой оболочки дыхательных путей и пищевода с последующим их стенозом; при наличии ожогов отек тканей у детей всегда выражен и быстро нарастает, особенно на веках; на лице наблюдается неравномерность поражения различных отделов по глубине (нос, уши, надбровные дуги — чаще IV степени, носогубные складки — II степени, веки — I степени), то есть выступающие над общей поверхностью час-
Таблица 9. Площадь (%) отдельных анатомических участков тела у детей разного возраста (по C.Lund, N. Browder)
| Области тела | Возраст | |||||
| До 1 года | 1год | 5 лет | 10 лет | 15 лет | Взрослые | |
| Голова | 19-20 | 10-11 | 8-9 | |||
| Шея | ||||||
| Грудь | 10 10 | |||||
| Живот | 8 8 | |||||
| Спина | ||||||
| Ягодицы | 5-6 | 5-6 | 5-6 | 5-6 | 5-6 | 5-6 |
| ____JJojTOBbie органы | ||||||
| Плечи (2) | 8 8 | |||||
| ___ Предплечья (2) | 5-6 | 5-6 | 5-6 5-6 | 5-6 | 5-6 | |
| Кисти | ~ 5 5 | |||||
| _____ Бедра (2) | 16 17 | |||||
| Голень (2) | 9-10 | 11 12 | ||||
| ___ Ступни (2) | 5-7 | 5-7 | 5-7 5-7 | 5-7 | 5-7 |
Раздел 9
I ревматические повреждении п^анеи и иршпи,

|
| Рис. 255.Ребенок с келоидными рубцами лица после ожога пламенем |

|

|
Рис. 254. Рубцовая деформация правого крыла носа, верхней и нижней губ правосторонняя микростома после ожога кипящим маслом

1 год
Рис. 256. Определение площади ожогов у детей по "правилу девятки"
ти лица больше контактируют с фактором, вызывающим ожог (рис. 257-259).
Местные проявления термических ожогов в зависимости от глубины поражения характеризуются по степеням:
I степень — выраженная гиперемия кожных покровов, образование ненапряженных цельных пузырьков, содержащих светло-желтого цвета блестящую жидкость. При ожоге I степени происходит отслоение эпидермиса, отек тканей, повышение проницаемости капилляров, увеличение выхода плазмы. В маленьких пузырьках жидкость может всосаться назад, а в больших — нет, что определяется характеристиками саморегуляции тканей. Состав жидкости небольших пузырь-

Рис. 257. Ребенок с выраженной рубцовой деформацией лица и контрактурой шеи (ожог кипящим маслом в возрасте 2 лет)

Рис. 258. Тот же ребенок после устранения контрактуры шеи и формирования нижней губы, верхнего и нижнего преддверия рта

ис. 259. Ребенок с послеожоговыми келоидными рубцами, повлекшими деформацию нижней губы и контрактуру шеи
ков положительно влияет на течение раневого процесса, а в значительных по размерам пузырях имеет отрицательное влияние. В ранние сроки после ожога отслоенный, но не травмированный эпидермис защищает от высыхания подлежащие слои дермы, поэтому иссекать его над пузырьком не следует. В последующем большие пузыри освобождают от их содержимого, сохраняя этот слой.
II степень характеризуется более глубоким поражением эпидермиса и значительным экссудативным воспалением. Следствием этого процесса является отслоение эпидермиса и формирование пузырей. Они содержат прозрачную желтую жидкость, по составу подобную плазме, которая со временем становится желеобразной. Воспаление серозное и редко сопровождается нагноением. Эпителизация происходит за счет клеток основного слоя и придатков кожи. Иногда на месте ожога остается гиперпигментация.
III степень делится на две подгруппы — А и Б. Для врача очень важно определить степень ожога — III А или III Б, поскольку лечение их отличается и результат после заживления будет разным.
При ожогах III А степени возникает частичный некроз кожи с сохранением росткового слоя эпидермиса и ее дериватов. Поэтому именно при этой степени ожога возможно полное восстановление поврежденной поверхности кожи.
Клинически наблюдаются большие, чаще поврежденные пузыри, имеющие розовое дно, чувствительность которого незначительно снижена. При этой степени поражения на месте поврежденных пузырей возможно образование струпа. Если пузырь цел, то он содержит жидкость желтого цвета.
При ожоге III Б степени погибают все слои кожи, поэтому возможность
Травматически
е повреждения тканей и органов челюстно-лицевой области

|
| зырей и эрозий. До конца скрытого периода (приблизительно на 14-те сутки) кожа становится сухой, плотной, имеет глянцевый вид, после чего начинается период гиперемии и отека тканей. Затем наступает вторая волна гиперемии кожи. Эритема в это время имеет четкие границы. Усиливается отек тканей, охватывающий толщу кожи, подкожную жировую клетчатку и даже межфасциальные пространства. Появляются пузыри с опалесцирующеи жидкостью, которые со временем лопаются, что сопровождается сильной болью. После этого образуются плохо заживающие эрозированные и изъязвленные поверхности. При лучевых ожогах может возникать некроз тканей, который бывает только сухим. Для постановки диагноза у детей с ожогами следует придерживаться такой схемы: 1. Характеристика ожогового фактора (нужно знать, чем вызван ожог: пламенем, паром, горячей водой, металлом, химическим веществом и т. п.). 2. Глубина ожоговых ран. 3. Локализация ожоговых ран. 4. Общая площадь поражения (использование "правила девятки"). 5. Период ожоговой болезни (ожоговый шок, острая ожоговая токсемия, ожоговая септикотоксемия, период реконвалесценции). 6. Осложнения ожоговой болезни (местные и общие). 7. Сопутствующие болезни. Пример правильной формулировки диагноза: ожог пламенем I-II-III АБ степеней носа, щёк, подбородка, губ, шеи, груди, конечностей, передней поверхности тела, ожог дыхательных путей, ожоговый шок средней тяжести (рис. 261). |
островковой эпителизации исключена. Образуются пузыри, заполненные геморрагическим содержимым. Если пузырь поврежден, дно ожоговой раны сухое, тусклое, белое, болевая чувствительность его резко снижена или даже отсутствует. Струп желтого, серого и всех оттенков коричневого цвета.
IV степень ожогов самая тяжелая, поскольку при ней погибает не только собственно кожа, но и подлежащие ткани - подкожная жировая клетчатка, мышцы, кости. Эта степень характеризуется образованием ожогового струпа разной толщины, коричневого или черного цвета, участков некроза тканей. В окружающих тканях возникают явления стаза крови, повышается проницаемость капилляров, выпотевание плазмы в ткани, что вызывает их отек.
В клинике не наблюдаются ожоги костей, поскольку с такими тяжелыми повреждениями дети обычно не выживают.
Химические ожоги имеют также четыре степени поражения. В отличие от термических поражений, III степень не разделяется на "А" и "В". Степень ожогов зависит от концентрации и количества растворов, времени контакта и скорости нейтрализации химического вещества. У детей химические ожоги чаще возникают на слизистой оболочке ротовой полости в результате попытки выпить какую-то жидкость. Ожоги слизистой оболочки ротовой полости обычно поверхностные. Глубокие ожоги ее возможны только при высокой концентрации разных химических растворов. Такой тип ожогов слизистой оболочки ротовой полости возникает в результате контакта тканей с уксусной эссенцией, концентрированным раствором или кристаллами перманганата калия, ацетоном, раствором хлора, "Белизной", моющими жидкостями "Мистер Мускул", "Ёрш" и т. п. Эти поражения опасны в связи с возможностью развития ожогов слизистой оболочки пищевода, а в дальнейшем — и стриктуры его и кардиального отдела желудка.
Химические ожоги кожи наблюдаются значительно реже, чем термические. Дети могут получить их на уроках химии при проведении опытов с кислотами, если они случайно разбрызгаются. При ожогах кислотой ткани кожи обезвоживаются, что вызывает коагуляцию тканевых белков. В месте контакта с кислотой образуется плотный сухой струп, имеющий четкие границы с полоской гиперемии по периферии. Струп углублен в кожу. Щелочи, в отличие от кислот, растворяют и эмульгируют жиры кожи, в результате чего происходит быстрое нарушение целостности кожных покровов. Щелочи вызывают образование влажного некроза, поэтому струп рыхлый, грязно-белого цвета, в тканях не формируется демаркационный вал.
Лучевые ожоги кожи у детей чаше вызывает ультрафиолетовое излучение (при длительном пребывании на солнце, не защищая лицо; рис. 260), реже — проникающая радиация (при получении лучевого лечения или пребывании в зоне радиационного облучения).
Лучевые ожоги характеризуются фазностью течения (первичная реакция, скрытый период, период гиперемии и начала отека тканей, период пузырей и период некрозов).
При первичной реакции, имеющей рефлекторный характер, появляется эритема, сопровождающаяся ощущением жжения. Потом возникают общая слабость, головная боль, тошнота, рвота. Этот период продолжается несколько часов, после чего наступает скрытый период. Для него характерно образование пу-
Рис. 260. Ребенок с ожогом кожи лица I степени лучами солнца (недозированное пребывание на солнце в коляске)
Рис. 261. Пациент с большой площадью ожога пламенем кожи лица, шеи, туловища, конечностей
Раздел 9
Ожоговая болезнь
Для ожоговой болезни характерны такие стадии: шок, токсемия, инфекционные осложнения.
Наблюдается обратно пропорциональная зависимость течения ожоговой болезни от возраста ребенка: чем он младше, тем тяжелее течение болезни. У 5-7 % детей с ожогами может развиваться так называемая ожоговая энцефалопатия, которая относится к серьезным органным осложнениям со стороны центральной нервной системы.
Существенную роль в патогенезе отека мозга при ожогах играет шок с последующим развитием нарушения кровообращения и обмена веществ.
Ожоговый шок у детей обычно развивается при поверхностных ожогах, охватывающих свыше 10 % поверхности тела, и глубоких ожогах менее 5 % поверхности тела. Течение шока у детей тяжелее, чем у взрослых, и быстрее переходит в тяжелую клиническую форму.
Ожоговый шок является разновидностью травматического. У детей ожоговый шок чаще приобретает декомпенсированный характер, поскольку ведущая роль в патогенезе его принадлежит нарушениям функции нервной системы. В начале заболевания нервно-болевые импульсы вызывают перенапряжение, а в дальнейшем — истощение центральной нервной системы, которая у детей находится в стадии формирования и особенно чувствительна к раздражителям. У детей с большой площадью пораженных тканей и при неадекватном лечении возможно развитие шока, клиническим симптомом которого в первую очередь является неадекватность поведения: они не плачут, бледные, вялые и адинамичные. Наблюдается цианоз кожи и слизистых оболочек, мышечное дрожание, конечности холодные. Затем возникают жажда, рвота, судороги.
Следующая стадия ожоговой болезни — ожоговая токсемия — является следствием всасывания и распространения в организме продуктов денатурации и распада собственных тканевых белков. Клинически это проявляется повышением температуры тела, полиурией, постепенным развитием анемии. Такие симптомы возникают при распространенных ожогах III степени, охватывающих свыше 7-8 % площади тела. Поверхностные ожоги (I-II степени) даже с большой площадью поражения, если они заживают без нагноения, не сопровождаются клиническими признаками токсемии.
Инфекционные осложнения проявляются в трех видах - ожоговая интоксикация, ожоговое истощение, ожоговый сепсис.
Ожоговая интоксикация развивается как следствие последующего всасывания микробных токсинов и продуктов распада тканей на фоне адекватной реактивности организма. Ожоговое истощение является продолжением интоксикации, но на фоне значительного снижения иммунологической реактивности. Проявляется оно анемией, снижением массы тела, замедлением репаративних процессов. Тяжелые формы истощения клинически ничем не отличаются от ожогового сепсиса, который при неадекватном и неэффективном лечении может закончиться летально.
Лечение ожогов
Дети с ожогами лечатся у комбустиолога в специализированных ожоговых
Травматические повреждения тканей и органов челюстно-пицевой области
пах Врач-стоматолог обычно оказывает первую помощь, предусматривающую "безболивание и первичную антисептическую обработку ожоговой поверхности. ° Первая и неотложная помощь при термических поражениях:
1) забрать ребенка от термического очага или вынести его из опасной зоны и ппекоатить действие термического фактора;
2) ее in необходимо, восстановить проходимость дыхательных путей (удалить глизь рвотные массы, мобилизовать вперед язык при его западении);
3) охладить обожженные участки лица повязками с холодной водой или охлаж-яаюшими препаратами ("Tensocold"), крпокомпрессами ("Comprigel", "Articare");
4) при выраженной болевой реакции и больших участках ожогов ввести обезболивающие препараты (наркотические анальгетики);
5) наложить на раневые поверхности стерильные повязки.
Противошоковую терапию необходимо проводить всем детям с площадью
ожогов свыше 10 % поверхности тела и детям до трех лет с ожогами свыше 5 % поверхности тела.
Схема противошоковой терапии:
1. Оксигенотераиия (дыхание увлажненным кислородом).
2 Инфузионная терапия (введение растворов новокаина 0,1 % по 10мл на 1кг массы тела ребенка, а также смесей: 20 % раствора глюкозы, 5 % аскорбиновой кислоты, тиамина, пиридоксина гидрохлорида, коргликона или строфантина, гидрокортизона или преднизолона, инсулина).
3 Обезболивающие, сердечные и другие средства (25 % раствор анальгина, 1 % раствор димедрола, 2,5 % раствор пипольфена, нейролептик (дроперидол) 0,5мл на 1 кг массы тела).
4. Витаминотерапия (витамины группы В, С).
5. Антибиотики широкого спектра действия.
6. Щелочные воды, диета, предотвращающая брожение в кишечнике и метеоризм.
Ожоговые раны на лице практически всегда лечат открытым спосооом. иора-ботка их должна быть максимально щадящей. Перед обработкой и перевязкой у детей проводят седативную подготовку или общее обезболивание.
Лечение ожогов I степени несложное и включает применение мазей, кремов, имеющих в своем составе антиоксиданты ("Эрисод", "Ресод", "Дибунол", "Лика-пантин", гепариновая мазь). Через 1-3 сут воспалительная реакция угасает, уменьшается отек тканей и гиперемия.
При ожогах II степени целые пузыри не вскрывают, а напряженные надсекают возле основания. Ожоговую поверхность обрабатывают антисептиками (раствор танина, перманганата калия, эктакридина лактат, фурацилин, ротокан, хлор-гексидин, диоксидин, йодовидон, йодопирон). В первой фазе раневого процесса раневые поверхности смазывают адсорбирующими экссудат мазями ("Левоми-коль", "Левосин", Талагран"). Во второй фазе для ускорения отторжения некротизированной кожи используют ферменты и содержащие их препараты (трипсин, химотрипсин, ируксол, террилптин и т. п.), после чего применяют геле-вые сорбенты - Телевин", "Дебризан", "Целосорб", "Альгипор". Мази накладывают на лицо 2-4 раза в сутки. При этом образуются ожоговые струпья коричневого цвета, которые должны отпасть самостоятельно.
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевои оолачи

Рис. 262. Послеожоговая правосторонняя Рис. 263. После оперативного вмешатель-
микростомия ства у того же ребенка
При глубоких ожогах III А степени местное лечение первой фазы раневого процесса заключается в использовании гиперосмолярных препаратов, в состав которых входят полиэтиленоксиды и проксанол (мазь "Диоксидиновая", "Лево-син", "Левомиколь", "Нитацид", "Диоксизоль", "Офлотримол-П"). Демаркационный вал при этих ожогах образуется к концу первой недели, поэтому некрэкто-мию у детей следует выполнять не позже 7-8-х суток, повторную — с 9-10-х суток после очистки раневой поверхности. Далее раневую поверхность готовят к свободной пересадке кожи или к закрытию ее посредством местнопластических приемов: перемещением лоскутов по Шимановскому, лоскутами на ножке из окружающих участков, лоскутами на сосудистых ножках и т. п. С этой целью используют стимулирующие рост грануляций мази ("Альгипор", "Комбутек", мазь Вишневского, Конькова). С развитием биотехнологических методов в настоящее время восстановление кожного покрова можно осуществить путем выращивания и пересадки многослойных аутологических кератиноцитов, аллогенных керати-ноцитов, фибробластов; использования композиций, составной частью которых является губка с внеклеточным матриксом дермы.
При ожогах химическими веществами для обработки поверхности используют средства, нейтрализущие это вещество: если ожог вызван кислотой или солями металлов (азотнокислое серебро, медный купорос, хлористый цинк) — 5 % раствор соды, щелочами — слабые растворы лимонной или борной кислоты (1 чайная ложка на 1 стакан воды), перманганат калия, если известью — раствор глюкозы. Применять их нужно в виде аппликаций.
Образующиеся в результате ожогов гипертрофические и келоидные рубцы участков ротовой щели, ноздрей, век могут вызывать микростомию, синехии, выворот век, опущение угла рта (рис. 262, 263). Чтобы предотвратить это, поверхность рубцов обрабатывают эластопротекторными мазями типа контрактубекс, ворен, цепан, а также широко используют физпроцедуры — электрофорез лида-зы, фонофорез гидрокортизона, парафиновые и озокеритовые аппликации, гелий-неоновое облучение, массаж, миогимнастику.
Электроожоги. Среди ожогов лица у детей 7 % составляют электроожоги. Электроожоги чаще ограничены по площади, но глубокие, что связано с малой толщиной мягких тканей и высоким сопротивлением костей лица, черепа (рис. 264). У детей младшего возраста они обычно возникают в результате введения в

|
полость рта электрических проводов (шнура от электроприборов, обнаженных проводов). Различают прямое и непрямое, специфическое и неспецифическое действие тока.
Специфическое действие проявляется биологическим, электрохимическим, тепловым, механическим эффектами.
Неспецифическое действие обусловлено выделением других видов энергии, в которые превращается электрический Рис. 264. Ребенок с некрозом тканей пра- ток вне организма (например, ультра-
апА шеки и половины нижней челюсти пос-, х. г
вой щег-и фиолетовое и инфракрасное облуче-
ле электроожога т Tr J
ние). Следствием этого являются ожоги
роговицы, конъюнктивы.
Клиника электротравмы разнообразна по проявлениям и характеризуется общими и местными симптомами. Электрический ток при прохождении через организм ребенка вызывает нарушения деятельности в первую очередь сердечнососудистой, нервной и дыхательной систем. Неврологические симптомы проявляются парезами, параличами, невритом; сердечно-сосудистые — тахикардией, акроцианозом, головной болью, головокружением.
Выделяют четыре степени тяжести поражения током:
I — кратковременные судороги, сокращение мышц без потери сознания;
II — судорожные сокращения мышц с потерей сознания, но с сохранением
функций дыхания и сердечной деятельности;
III — потеря сознания и нарушение сердечно-сосудистой деятельности или (и) дыхания;
IV — мгновенная смерть.
Местными проявлениями при поражении электрическим током являются электроожоги. Различают их виды:
1) контактные поражения (истинные электроожоги);
2) ожоги вспышкой вольтовой дуги;
3) вторичные термические ожоги;
4) смешанные и комбинированные поражения.
При действии электрического тока появляются так называемые метки или знаки тока, то есть ожоги на местах входа и выхода его. Эти знаки имеют серый или желто-бурый цвет, плотные на ощупь, с валообразным утолщением по краям. На местах действия электрического тока могут возникать некротические участки, особенно в углах рта и на языке, которые долго очищаются от омертвевших тканей и длительно заживают.
Лечение электротравм начинают с восстановления сердечно-сосудистой деятельности, дыхания. С этой целью проводят искусственное дыхание, непрямой массаж сердца, другие необходимые реанимационные и лечебные мероприятия.
Местное лечение электроожогов следует начинать с назначения полосканий полости рта антисептиками (фурацилин, эктерицид, риваноль, ротокан).
Раздел 9
Травматические повреждения тканей и органов челюстно-лицевой области
После отслоения омертвевших мягких тканей применяют кератопластичес-кие препараты (масло облепихи и шиповника, каратолин).
Для формирования эластичных рубцов назначают массаж, физпроцедуры (электрофорез лидазы, озокерит, облучение гелий-неоновым лазером), мази "Контрактубекс", "Ворен", "Цепан".
Профилактика вторичных послеожоговых деформаций лица — это своевременное проведение местнопластическпх оперативных вмешательств. Если образовались деформирующие рубцы или микростомы, через год после ожога выполняют реконструктивные операции.
ОТМОРОЖЕНИЕ
Отморожение (congelations) — это повреждение, возникающее при местном влиянии низкой температуры. У детей наблюдается редко, преимущественно в сельской местности и у социальнонеблагополучного контингента детей. Возникновению отморожений у них способствуют нерациональная одежда, недосмотр, а также выраженная гидрофильность тканей в детском возрасте. На лице чаще всего поражаются выступающие участки — уши, нос, подбородок (обычно в результате действия низкой температуры и холодного воздуха). Изредка у детей могут наблюдаться отморожения губ и языка, возникающие при попытке лизнуть очень холодные металлические предметы.
В зависимости от глубины поражения различают 4 степени отморожения:
Г — поражение поверхностных слоев эпидермиса;
II — поражение основного слоя эпидермиса с образованием пузырей;
III — омертвение всей толщи кожи;
IV — гибель хрящей крыльев носа и ушных раковин. Кости лицевого скелета при отморожении не поражаются.
В развитии местных нарушений под действием холода выделяют два периода — дореактивный (местной гипотермии тканей) и реактивный (после согревания тканей). В дореактивный период обычно появляются ощущения покалывания и жжения в пораженном участке кожи, сменяющиеся анестезией. При осмотре можно выявить резко бледную кожу отмороженной части лица. У детей наблюдаются отморожения преимущественно I и II степени.
При отморожении I степени бледность кожи сменяется гиперемией или цианозом, нередко она имеет "мраморный вид". Появляется выраженный отек мягких тканей лица. Такие изменения самостоятельно ликвидируются в течение 4-7 суток.
При отморожении II степени развивается некроз поверхностных слоев кожи (вплоть до сосочкового) с образованием пузырей, наполненных прозрачным содержимым. Кожа вокруг пузырей синюшно-красного цвета. Если содержимое пузырей не будет нагнаиваться, то выздоровление наступит в течение 12-14 дней.
Омертвение кожи на всю толщу наступает при отморожении III степени. При этом возникают пузыри, заполненные геморрагическим содержимым. Позже на их месте образуется струп черного цвета, отторжение которого заканчивается на 3-4-й неделе. После этого образуется гранулирующая рана, заживающая вторичным натяжением.
При отморожении IV степени признаки некроза тканей появляются уже в ран-
, Сроки реактивного периода. В таких случаях погибают хрящи носа или ушных '" ковин. Отморожения лица III—IV степени у детей наблюдаются очень редко. '^' Под действием низких температур у детей может возникнуть особый вид хро-
ческого дерматита, называемый озноблением. Это патологическое состояние кожи, развивающееся в результате длительного действия низкой температуры и овышенной влажности воздуха; характеризуется отеком, синюшностью, болезненностью кожи, зудом ее и т. п.
■ Лечение детей с отморожениями лица осуществляют в условиях челюстно-■шневого стационара. В первую очередь следует восстановить кровообращение в пораженном участке путем согревания. Для этого используют легкий массаж теп-топ рукой или шерстяной мягкой тканью (очень осторожно, чтобы механически не повредить кожу) или теплые грелки. Такую процедуру проводят до потепления и покраснения кожи. В любом случае не нужно растирать отмороженную часть спиртом. Это еще больше охлаждает ткани.
Специального лечения отморожение Г степени не требует.
При отморожении II степени стенку пузыря необходимо сберечь. Вскрытие его проводят лишь при нагноении содержимого или подозрении на более глубокое поражение тканей.
При отморожении III и IV степени в условиях стационара, учитывая особенности клинического течения, осуществляют некрэктомию, назначают инфузион-ную противовоспалительную терапию, антикоагулянты, антигистаминные и обезболивающие препараты, витамины, противостолбнячную и противогангре-нозпую сыворотки, а также физиотерапевтические процедуры (электрофорез, фонофорез, СВЧ) для профилактики развития воспалительных процессов и формирования грубых деформирующих рубцов.
При возникновении дефекта кончика или крыла носа, ушной раковины после отморожений III и IV степени в последующем проводят реконструктивно-вос-становительные операции.
П
Раздел 9
Травматические повреждения тканей челюстно-лицевой

|
ТРАВМЫ ЗУБОВ
Травмы зубов у детей составляю! 5 % всех травм челюстно-лицевой области.
Повреждение зубов чаще всего наблюдается у детей 2-3 и 8-11 лет, что объясняется наиболее активным двигательным периодом пх развития. Основная причина повреждения зубов у детей старшею возраста - падение на твердые поверхности пол, стол, ступеньки, у детей младшего возраста — травмирование зубов твердыми игрушками.
Резцы травмируются чаще, чем моляры и премоляры, поражение последних обычно сопровождается переломом челюсти. Травмируются преимущественно резцы верхней челюсти.
Среди всех травм зубов вывихи временных занимают первое место (до 50 %), на втором месте — переломы постоянных (без раскрытия полости зуба) и на третьем — вывихи постоянных зубов. Ушиб зуба наблюдается редко.
Травмы зубов классифицируют следующим образом:
1. Ушиб зуба.
2. Травматическая дистопия зуба (вывих):
— по вертикали, сагптталп, траисверзали.
3. Потеря зуба.
4. I [арушение целостности зуба:
— перелом части коронки:
— перелом корневой части (косой, продольный, поперечный).
5. Комбинированная травма.
Ушиб зуба — это механическое воздействие па зуб без повреждения его анатомической целостности. При ушное зуба возможно кровоизлияние в пульпу вследствие разрыва сосудисто-нервного пучка. Но временном прикусе наблюдается очень редко.
Жалобы. В первые часы после травмы ребенок жалуется на незначительную боль в зубе при накусывании.
Клиника. При осмотре выявляется незначительная подвижность травмированного зуба в одном направлении, болезненная перкуссия, никаких изменений окружающих тканей и зуба не наблюдается. I User зуба может изменяться на розовый, когда целостность сосудисто-нервного пучка нарушена.
Состояние пульпы оценивают по данным электроодонтодиагностики (ЭОД). Анализируя их, нужно учитывать: данные показатели — для временных пли постоянных зубов, постоянных со сформированным корнем пли нет. ЭОД следует проводить через 1,3 и 6 мес после травмы. Если в динамике ЭОД прослеживается рост показателей, что свидетельствует о гибели пульпы, необходимо проводить эндодонтическое лечение. На рентгенограмме при ушибе зуба, если он к моменту травмы был здоровым, никаких изменений в тканях нериодонта и кости не определяется. При наличии в нем хронического периодонтита или хронического пульпита после механического повреждения возможно обострение процесса, а на рентгенограмме видны характерные для вышеназванных заболеваний изменения в пе-риодонте.
Ушиб зуба следует диф ф ер е н ц и р о в а т ь с:
а) неполной травматической дистопией (в таком случае подвижность зуоа
возможна в нескольких направлениях, на рентгенограмме — расширение перио-донтальной щели):
б) переломом корня (рентгенологическая картина характеризуется нарушени
ем его целостности):
в) внутрипульпарной гранулемой, при которой розовая окраска коронки зуба
наблюдается на одной из его поверхностей.
Лечение ушиба зуба заключается в обеспечении покоя, исключения его из окклюзии, назначения механически щадящей диеты. При необходимости прово-ш гея противовоспалительное лечение.
Если по данным ЭОД и клинически определяется гибель пульпы в постоянных зубах, следует провести ее экстирпацию и пломбирование канала, а во временных, в зависимости от состояния корня, —.чечение или удаление зуба.
После ушиба зуба возможны различные последствия: как восстановление функции пульны, так и гибель пульпы; облитерация канала; возникновение периодонтита; развитие радикулярной кисты; прекращение формирования корня в постоянном или временном зубе.
Травматическая дистопия зуба. В общепринятом понимании слово "вывих" означает стойкое смещение суставных поверхностей сочлененных костей за пределы их физиологичной подвижности, вызывающее нарушение функции сустава. Зуб и его соединение с лункой не образуют сустав, ибо отсутствуют суставные поверхности, суставная полость и синовиальная жидкость, поэтому и не может быть его вывиха. Исходя из анатомических взаимоотношений зуба и лунки, следует говорить о травматической дистопии его. Понятие "вывих зуба" здесь является условным, как и вывих глаза, хрусталика, сухожилия, нерва, яичка.
Травматическая дистопия (вывих) зуба — смещение зуба относительно лунки за счет разрыва или растяжения волокон нериодонта и травмирования стенки лунки корнем зуба. При этом происходит изменение положения зуба в одном из трех направлений: по вертикали (смещение в сторону окклюзионной плоскости — экструзия или погружение его в костную ткань альвеолярного отростка — интрузия; поворот вокруг продольной осп — посттравматическая тортоокклюзия), по сагиттали (смещение в преддверном направлении, в сторону ротовой полости), по траисверзали (смещение в сторону соседних зубов).
Жалобы — на наличие подвижного зуба, изменение его положения (увеличение высоты; поворот зуба; смещение коронки кнаружи или внутрь), невозможность сомкнуть зубы так, как до травмы.
Клиника. Травматическая дистопия зуба характеризуется повышенной подвижностью его, изменением обычного положения. При экструзии зуб перемещается на верхней челюсти книзу, а на нижней — кверху, при этом режущий край выступает над окклюзионной плоскостью. При травматической тортоокклюзии часть коронки зуба изменяет положение под разными углами вокруг продольной сн-'и. При смещении по сагптталп коронка зуба перемещается вперед или назад, а по траисверзали — вправо или влево, иногда перекрывая коронку соседнего зуба. " результате таких перемещений зубов нарушается прикус. При этом нижняя че-■ пость приобретает вынужденное положение, ибо ребенок инстинктивно смещает еС- Кроме того, возникает боль в зубе, невозможность откусывать, закрывать рот. Часто это сопровождается отеком тканей губы, десен, их гиперемией, иногда мо-
Аздел 9
Травматические повреждения тканей чен^ши-лпцсо,,,, w^,,.
Не нашли, что искали? Воспользуйтесь поиском: