
ТОР 5 статей:
Методические подходы к анализу финансового состояния предприятия
Проблема периодизации русской литературы ХХ века. Краткая характеристика второй половины ХХ века
Характеристика шлифовальных кругов и ее маркировка
Служебные части речи. Предлог. Союз. Частицы
КАТЕГОРИИ:
- Археология
- Архитектура
- Астрономия
- Аудит
- Биология
- Ботаника
- Бухгалтерский учёт
- Войное дело
- Генетика
- География
- Геология
- Дизайн
- Искусство
- История
- Кино
- Кулинария
- Культура
- Литература
- Математика
- Медицина
- Металлургия
- Мифология
- Музыка
- Психология
- Религия
- Спорт
- Строительство
- Техника
- Транспорт
- Туризм
- Усадьба
- Физика
- Фотография
- Химия
- Экология
- Электричество
- Электроника
- Энергетика
Дополнительные данные. Симптом «кошачьего мурлыканья» (англ
Симптом «кошачьего мурлыканья» (англ. purring) — это дрожание (англ. trembling) грудной стенки, которое определяется при ладонной или пальцевой пальпации сердца. Оно напоминает дрожание кошки, если положить руки на нее во время мурлыканья.
Возникновение этого симптома может быть:
- во время систолы (совпадает с сердечным толчком) во 2 межреберном промежутке справа от грудины — стеноз аорты, слева от грудины — открытый Боталлов проток, редко при стенозе легочной артерии;
- во время диастолы в I точке (между сердечными сокращениями) — стеноз митрального отверстия.
Сердечные отеки указывают на слабость сердечной деятельности и застой жидкости.
Перкуссия
Перкуссия сердца позволяет определить границы его и размеры. Только небольшая внутренняя часть передней поверхности сердца непосредственно прилегает к грудной клетке. Границы этой зоны называются границы абсолютной сердечной тупости. Остальная часть передней поверхности сердца прикрыта легкими. Определение границы этой зоны, т.е. истинных размеров сердца, является установлением границы относительной сердечной тупости. У детей, особенно раннего возраста, перкуторно абсолютную сердечную тупость определяют нечасто, и потому на практике главным диагностическим показателем являются границы относительной сердечной тупости.
Правила и методика перкуссии:
- врач располагается с правой стороны ребенка;
- лучше всего обследовать больного в вертикальном положении с опушенными руками: тяжелого ребенка, малыша раннего возраста — в горизонтальном положении (при этом полученные результаты будут несколько больше);
- можно воспользоваться непосредственным (чаще у детей раннего возраста) и опосредствованным способами перкуссии;
- перкуссия проводится по межреберным промежуткам в направлении от легочной ткани к сердцу;
- палеп-плессиметр располагается па раллельно искомой границе сертта:

Рис. 139. Методика установления границ сердечной тупости. Обозначения в тексте
- порядок перкуссии — правая, верхняя, левая границы относительной сердечной тупости;
- определение правой границы: вначале, расположив палец-плессиметр справа во П-Ш межреберных промежутках параллельно ребрам, перкуторно сверху вниз по среднеключичной линии устанавливается нижняя граница правого легкого.
После этого, поднявшись на I межреберный промежуток выше и расположив палец параллельно правой границе сердца (т.е. перпендикулярно ребрам), проводится перкуссия снаружи кнутри от ясного легочного звука до притупления (139 А).
Возникновение притупления указывает на то, что палец-плессиметр находится на границе сердца; перкуссия прекращается, граница сердца отмечается с наружной стороны пальца:
- определение верхней границы: палец-плессиметр устанавливается слева в I межреберном промежутке параллельно ребрам по среднеключичной линии у детей раннего возраста и по парастернальной линии у детей старшего.
Перкуссия проводится сверху вниз до появления притуплённого звука; отмечается граница сердца над верхним краем пальца (рис. 139 Б);
- определение левой границы: вначале пальпаторно определяется локализация верхушечного толчка, по этому же межреберному промежутку палец проводится до передней подмышечной линии, и перкуссия проводится по тому же межреберному промежутку. Если верхушеч-

| Граница | Возраст ребенка | |||
| До 2 лет | 2-7 лет | 7-12 лет | Старше 12 лет | |
| Правая | Правая пара- стернальная линия | Кнутри от правой парастер-нальной линии | Посредине между правой парастерналь-ной и правой стернальной линиями | Посредине между правой парастернальной и правой стернальной линиями, ближе к последней, вдальнейшем — правая стер-нальная линия |
| Верхняя | II ребро | II межреберный промежуток | III ребро | III ребро или III межреберный промежуток |
| Левая | 2 см кнаружи от левой сред-неключичной линии | 1 см кнаружи от левой сред-неключичной линии | На 0,5 см кнаружи от левой среднеключич-ной линии | На левой среднеклю-чичной линии или 0,5 см кнутри от нее |
| Поперечный размер | 6-9 см | 8-12 см | 9-14 см | 9-14 см |
ный толчок пальпаторно не найден, то перкуссия проводится по тому межреберному промежутку, где толчок должен находиться в зависимости от возраста — IV или V. Для определения левой границы относительной сердечной тупости наиболее точным методом является, так называемая, ортоперкуссия: в найденном межреберном промежутке на уровне передней подмышечной линии палец-плессиметр располагается почти параллельно искомой границе так, что прилегает к коже не всей ладонной поверхностью фаланг пальца, а главным образом боковой (улънарной) поверхностью. >дар пальца-молоточка по месту выслушивания при этом направляется четко спереди назад (перпендикулярно сагиттальной плоскости). Т.е., если при всех изученных ранее методах перкуссии угол между пальцем и кожей с обеих сторон был 90°, то при ортоперкуссии (рис. 139 В) внутренний угол между пальцем и кожей грудной клетки менее 90° (обозначен углом а), а между пальцем и кожей на наружной части — более 90° (обозначен углом В).
Перкуссия проводится по межреберным промежуткам снаружи кнутри от ясного легочного звука до притупления; отмечается граница с наружно го края палыла.
Поперечный р азмер сердца — это сумма расстояний от середины грудины до правой границы сердца (до 1,5 лет определяется по III, после 1,5 лет — по IV межреберным промежуткам) и от середины грудины до левой границы сердца (аналогично в зависимости от возраста по IV и V межреберным промежуткам).
Границы относительной сердечной тупости с возрастом ребенка относи- тельно уменьшаются, а поперечный размер сердца—увеличивается (табл. 32).
| Граница | Возраст ребенка | |||
| До 2 лет | 2-7 лет | 7-12 лет | Старше 12 лет | ||||
| Правая | Левая стернальная линия | |||
| Верхняя | II межреберный промежуток | III ребро | III межреберный промежуток | IV ребро |
| Левая | Ближе к левой среднеключичной линии (с внешней стороны) | На левой среднеключичной линии | Ближе клевой пара-стернальной линии (с внешней стороны) | Левая пара-стернальная линия |
| Поперечный размер | 2-3 см | 4 см | 5-5,5 см | 5-5,5 см |
Гранины абсолютной сердечной тупости. Методика определения почти аналогична описанной методике установления границ относительной сердечной тупости. Отличие заключается в следующем: после установления притуплённого перкуторного звука по трем границам относительной сердечной тупости необходимо продолжать перкуссию до тех пор, пока не будет выявлен более тупой звук — это и есть граница абсолютной сердечной тупости сердца, где оно не прикрыто легочной тканью. Возрастные особенности границ представлены в таблице 33.
Семиотика нарушений, определяемых перкуторно
Нарушение границ относительной сердечной тупости может быть как в сторону расширения, так и в сторону уменьшения.
Наиболее частые причины расширения границ относительной сердечной тупости:
- врожденные и приобретенные пороки сердца (рис. 136 Д);
- миокардит;
- фиброэластоз;
- причинами горизонтального положения сердца и в связи с этим расширения чаще всего левой границы могут стать заболевания других органов и систем — метеоризм, асцит, атония диафрагмы, опухоли средостения, правосторонний пневмо- и гемоторакс, экссудативный плеврит и др.
Уменьшение границ относительной сердечной тупости в педиатрии встречается редко:
- эмфизема легких;
- левосторонний пневмоторакс;
- астеническая конституция тела.
Аускультация
В педиатрии аускультация сердца проводится стетоскопом с диаметром раструба не более 2 см.
Правила и методика аускультации:
- врач располагается справа от ребенка;
- целесообразно проводить аускультацию в разных положениях больного: лежа на спине, на левом боку и стоя;
- необходимо сравнить аускультативные данные в моменты вдоха, выдоха, а также при задержке дыхания (в последнем случае ребенка нельзя переутомлять);
- по показаниям у детей старше 9 лет сердце выслушивается после специальной физической нагрузки;
- аускультация точек выслушивания сердца проводится в определенной последовательности (табл. 33);
- после выслушивания сердца в указанных местах аускультация продолжается по всей области проекции сердца, а также в подмышечных, подключичных, надчревном участках и на спине.
Внимательно рассмотрите представленную таблицу 34, а также рис. 140.
Вспомните анатомические особенности локализации указанных выслушивае-
Таблица 34
Последовательность аускультации сердца
| Порядок выслушивания точек | Место выслушивания | Участок сердца, от которого проводятся звуковые явления в данное место выслушивания |
| Первая | Область верхушки | Митральный клапан |
| Вторая | Второй межреберный промежуток справа от грудины | Клапаны аорты |
| Третья | Второй межреберный промежуток слева от грудины | Клапаны легочной артерии |
| Четвертая | Место прикрепления мечевидного отростка к грудине, несколько вправо | Трехстворчатый клапан |
| Пятая (=точка Ботки-на-Эрба*) | Место прикрепления III-IV левых ребер к краю грудины | Клапаны митральный и аорты** |
* Отечественный терапевт XIX века и немецкий невролог Х1Х-ХХвека ** Уважаемые студенты!Вы неоднократно прочитаете в литературе, что в этой точке выслушиваются клапаны аорты. Этот вопрос на протяжении долгих лет оставался спорным. Место называется точкой Боткина, так как он впервые указал на аускультативные данные этой точки, которые являются наиболее информативными относительно клапанов аорты. Но в дальнейшем было доказано, что в этой же точке выслушивается митральный клапан. Современный вывод такой — наиболее объективной точка Боткина-Эрба является относительно шумов, которые возникают в клапанах митральном и аорты
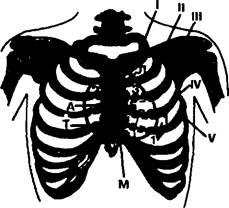
Рис. 140. Схема проекции клапанов сердца на переднюю грудную стенку и точки их выслушивания. Обозначения:
М — проекция митрального клапана, 1 — место выслушивания (опускается с IV в V межреберный промежуток, а также смещается кнутри);
А — проекция клапанов аорты, 2 — место выслушивания; Л — проекция клапанов легочного ствола, 3 — место выслушивания; Т — проекция трехстворчатого клапана, 4 — место выслушивания; 5 — точка Боткина-Эрба. Римскими цифрами указан номер ребер
мых клапанов относительно структуры грудной клетки. Так, они не совпадают с местом выслушивания.
Это обусловлено тем, что звуковые явления с клапанов лучше проводятся или мышцей желудочка (от митрального клапана к верхушке сердца), или потоком крови (от клапанов аорты и легочной артерии). И они выслушиваются именно в тех точках, где максимально и наиболее объективно звучат.
Кстати, частота поражения сердца — в сторону уменьшения — совпадает с указанным порядком аускультации (наиболее часто — митральный клапан, реже всего — трехстворчатый клапан).
В норме во всех пяти местах выслушиваются I и II тоны.
Первый тон — это сумма звуковых явлений, обусловленная следующими компонентами:
- клапанный — колебания при закрытии двух- и трехстворчатого клапанов, а также небольшое значение имеет открытие клапанов аорты и легочной артерии;
- мышечный — сокращение мышц желудочков;
- сосудистый — колебания стенок аорты и легочной артерии;
- предсердный — напряжение мышц предсердий.
В основе второго тона лежит клапанный компонент — закрытие и напряжение полулунных клапанов аорты и легочной артерии. Меньшее значение имеет открытие предсердно-желудочковых клапанов, вибрация стенок аорты и колебание потоков крови.
Таким образом, первый тон возникает в начале сокращения желудочков — систолы, и он называется систолический, второй — в начале заполнения желудочков кровью — диастолы, и называется диастолический.
Более чем у половины детей после II тона, т.е. в начале диастолы, выслушивается тихий, короткий III тон. Причиной его возникновения является растяжение мышечной стенки желудочков при поступлении в них крови. III тон лучше всего выслушивается у подростков в горизонтальном положении в V месте выслушивания. В вертикальном положении он исчезает.
У детей, чаще спортсменов, иногда выслушивается слабый ГУ тон, пред-сердный, связанный с сокращением предсердий.
Звучание тонов у детей зависит от возраста.
В течение первых 2-3 дней жизни ребенка в I месте выслушивания П тон несколько преобладает (то есть более сильный) над I, затем эти тоны выравниваются (становятся одинаковыми по силе звука). С 2-3 месяцев грудного периода и на протяжении всей жизни I тон становится сильнее П.
Как можно отличить эти тоны между собою? По нескольким признакам:
1) со 2-3 месяца жизни веским показателем является только что указанный признак — I тон сильнее II;
2) немаловажное значение имеет пауза между тонами: продолжительность систолы между I и II тонами короче, нежели продолжительность диастолы между II тоном и последующим I тоном;
3) при ослабленных тонах сердца, тахикардии вышеуказанные признаки являются неинформативными. В таком случае можно одновременно с аускультацией провести пальпацию верхушки сердца — верхушечный толчок совпадает с I тоном; или (при невысокой частоте пульса) можно одновременно пропальпировать пульсовый удар на сонной артерии — он тоже совпадает с I тоном.
Во П и ГО местах выслушивания, т.е. на основании сердца, в течение 1-го года жизни I тон сильнее II. Затем эти тоны по громкости уравниваются. На 3-м году жизни звучание тонов изменяется — II тон преобладает над I на протяжении всей жизни.
Преимущество звучания I тона над II в грудном периоде обусловлено низким кровяным давлением и относительно большим просветом сосудов.
На основании сердца, кроме сравнения I и II тонов, необходимо обратить особое внимание на разницу в силе звучания II тона над аортой и Н тона над легочной артерией. В норме со 2 года жизни до 12 лет II тон над легочной артерией (слева) сильнее II тона над аортой (справа). Это называется усиление II тона над легочной артерией. Такое усиление обусловлено более близким расположением легочной артерии к грудной клетке, а также гипертен-зией малого круга кровообращения в раннем возрасте по сравнению со взрослыми. В 12 лет звучание этих тонов сравнивается.
У ребенка до второго месяца жизни, особенно недоношенного, тоны сердца могут быть аналогичны тонам у плода: I и II тоны одинаковы по громкости, пауза между I и II тоном равна паузе между II и I тоном. Это связано с незрелостью миокарда.
В целом только на протяжении одной-двух недель после рождения тоны сердца несколько ослаблены. В дальнейшем они постепенно становятся более звучными и ясными, а со 2 года жизни они громче, чем у взрослого человека, что обусловлено более тонкой грудной клеткой у малыша.
Иногда у детей вместо одного тона (первого или второго) могут выслушиваться два коротких тона. В таком случае идет речь о раздвоении или расщеплении тона.
Раздвоением называется такое деление тона, когда между этими короткими тонами имеется непродолжительная, но четко выслушиваемая пауза.
Расщеплением называется такой вариант деления тона, когда он выслушивается нечистым, вроде бы из двух частей, но пауза между ними не прослушивается.
Причинами раздвоения тонов сердца является неодновременное сокращение правого и левого желудочков или несинхронное закрытие клапанов.
Итак, при аускультации сердца необходимо выяснить наличие, характеристику I и II тонов (в 5 точках — в норме они ясные и ритмичные), отличить один от другого, установить интенсивность их звучания, при наличии — расщепление и раздвоение, а также возможные шумы.
Семиотика нарушений, определяемых аускультативно
Изменения тонов сердца
Для рассмотрения этого вопроса приведены только наиболее частые примеры нарушений аускультативних данных. Указанные заболевания не нужно запоминать механически. Семиотику нарушений нужно понимать, обращая особое внимание на механизм образования тонов сердца.
Ослабление (приглушенность! тонов сер дца у здорового ребенка может быть при чрезмерном надавливании раструбом стетоскопа на грудную клетку. К приглушенности внесердечного происхождения приводят истощение и ожирение ребенка, отек грудной стенки и эмфизема легких.
При врожденных и приобретенных пороках сердца, экссудативном перикардите и миокардите тоны будут приглушены из-за нарушения сердечной деятельности.
Большое диагностическое значение имеет ослабление I тона на верхушке, что является одним из главных признаков недостаточности митрального клапана (при указанном пороке как митрального, так и других клапанов, створки не способны полностью сомкнуться — звук при аускультации будет более тихим). Аналогично приглушенность II тона над аортой выслушивается при недостаточности клапанов аорты.
Ослабление II тона над аортой возникает при стенозе клапанов аорты. Внимание! При значительном кальиинозе и уменьшении подвижности створок аортального клапана. При указанном недостатке за счет аортального компонента иногда выслушивается ослабление I тона на верхушке.
Может быть ослабление I тона на верхушке при стенозе митрального клапана также при уменьшении подвижности створок.
Усиление (акцент) тонов сердца — тоже нередкие аускультативные данные. Акцент обоих тонов — это усиленная работа здорового сердца при эмоциональном возбуждении, физической нагрузке, наклонении туловища вперед.
Акцент возникает при более высоком размещении диафрагмы, когда легочные края отходят от сердца, а также при тонкой грудной стенке. Иногда выслушивается при наличии близкой к сердцу воздушной полости, когда тоны усиливаются за счет резонанса в ней (легочная каверна, большое количество воздуха в желудке).
Акцент I тона на верхушке (громкий, хлопающий) может выслушиваться при митральном стенозе и II тона над аортой при стенозе клапанов аорты (усилено звучание склерозированных клапанов, если — Внимание! — подвижность створок сохранена). Будьте внимательны и не забудьте, что меньшая подвижность створок при значительном стенозе клапанов может привести к приглушенности тонов.
Акцент II тона над аортой развивается при артериальной гипертензии (активное закрытие створок клапанов аорты).
Акцент II тона над легочной артерией — это признак активного захлопывания створок ее клапанов, который часто возникает на фоне застоя крови в малом кругу кровообращения и повышенного давления в нем. Бывает при:
- стенозе митрального клапана, при котором затруднено движение крови из левого предсердия в левый желудочек;
- недостаточности митрального клапана — в результате возвращения части крови из желудочка в предсердие;
- открытом Боталловом протоке — больше крови поступает в легочную артерию через открытый артериальный проток в связи с большим давлением в аорте;
- дефектах межпредсердной и межжелудочковой перегородок — часть крови в правое предсердие и правый желудочек поступает из соответственно левого предсердия и левого желудочка, так как в последних давление больше; а в дальнейшем больше крови течет в легочную артерию.
Таким образом:
1) акцент II тона над аортой наиболее часто является признаком гипертрофии левого желудочка (развивается на фоне продолжительного повышенного давления в большом кругу кровообращения);
2) акцент II тона над легочной артерией рассматривается как признак гипертрофии правого желудочка (возникает в результате продолжительного повышения давления в малом кругу кровообращения).
Раздвоение (растепление) тонов сердца возникает при неодновременном закрытии клапанов (митрального и трехстворчатого, аорты и легочной артерии) или при несинхронном сокращении левого и правого желудочков. Раздвоение может быть физиологического и патологического генеза:
- Физиологическое раздвоение чаще всего касается II тона, т.е. связано с неодновременным закрытием клапанов аорты и легочной артерии. Особенности — выслушивается чаще во II и III точках, непостоянно, часто связано с актом дыхания, положением ребенка, мышечным напряжением и наиболее часто проявляется как расщепление. Механизм при одной из причин — при мышечном напряжении — повышение кровяного давления в аорте и сбрасывание в нее большего объема крови способствует более поздней диастоле в левом желудочке по сравнению с правым, и поэтому II тон в клапанах аорты возникает позже, чем в клапанах легочной артерии;
физиологическое расщепление чаше II тона может выслушиваться при стенозе митрального клапана — в связи со стенозом в левый желудочек поступает меньше крови, меньше длится его систола и раньше начинается диастола (по сравнению с правым желудочком, который сбрасывает кровь в малый круг кровообращения с развивающимся повышенным давлением). Таким образом, II тон аортального клапана возникает раньше II тона клапана легочной артерии. Такое расщепление на основании сердца является почти постоянным; иногда бывает раздвоение I тона на верхушке сердца, что обусловлено асинхронным закрытием левого и правого предсердно-желудочко-вых клапанов. Особенности — наиболее часто выслушивается в конце выдоха, когда кровь поступает в левое предсердие при повышенном давлении в малом кругу кровообращения; это способствует большему давлению на створки митрального клапана, что замедляет и несколько позже вызывает их закрытие по отношению к закрытию створок трехстворчатого клапана;
- раздвоение тонов патологического генеза возникает при многих заболеваниях. Примеры:
1) так называемый «ритм перепела» (англ. quail), выслушиваемый при стенозе митрального отверстия и характеризуется тремя тонами через короткий промежуток — после II тона во время диастолы определяется III тон. Он возникает в связи с колебанием склерозированных. сращенных створок митрального клапана. Выслушивается «ритм перепела» на верхушке сердца и в V точке; такое раздвоение (!) является постоянны^ (сравните с физиологическим расщеплением при таком же пороке);
2) при многих патологических состояниях (миокардит, порок сердца, гипертоническая болезнь, тяжелое инфекционное заболевание), сопровождающихся ослаблением тонуса или гипертрофией сердечной мышцы, в области верхушки и на основании сердца может выслушиваться трехчленный
«ритм галопа» (англ. gallop), когда один из тонов более громкий по сравнению с остальными двумя. Звучанием он напоминает стук копыт (англ. hoof) бегущей лошади;
если третий тон возникает перед первым тоном, он называется пресисто- лический. На верхушке из трех тонов пресистолического ритма наиболее
громким будет второй, который остается нормальным I тоном (/I]I2...../l\h —
здесь и далее третий тон изображен курсивом). На основании сердца удар падает на третий тон, который является нормальным II тоном (/IJi...../Уг)»
если третий тон возникает сразу после второго, он называется протодиа- столический. При этом на верхушке наиболее громким будет I, который
именно и есть нормальным I тоном (I1I2/.....I1I2/X а на основании сердца
второй тон с трех ударов является нормальным II тоном (У2/.....У2/)-
Шумы сердца
Шумы (англ. murmer) сердца — это аускультативно определяемые дополнительные звуки, выслушиваемые между тонами сердца во время систолы или диастолы.
В детском возрасте шумы выслушиваются часто — у 2-10% новорожденных и у 75% детей школьного возраста. На ФКГ они определяются почти у 100% здоровых детей. В связи с указанной частотой шумов на врача возложена профессиональная обязанность — отдифференцировать их этиологию и предотвратить гипердиагностику.
Аускультативно необходимо установить следующие критерии шума:
- систолический (выслушивается во время систолы — относительно короткой паузы между I и II тонами) или диастолический (выслушивается во время диастолы — относительно длинной паузы между II и I тонами);
- какую часть систолы или диастолы занимает шум;
- связь шума с тонами сердца (связан ли; если да, то с какой частью тона — началом или концом);
- тембр (мягкий, нежный, грубый, дующий и др.);
- сила (слабый, сильный);
- место наилучшего выслушивания — эпицентр;
- иррадиация;
- зависимость от позы ребенка и физической нагрузки.
Внимательно рассмотрите классификацию шумов (табл. 35) в зависимости от места их образования, основа которой представлена П.М.Мощичем (современный украинский педиатр-кардиолог) и др.
Все шумы по причине разделены на сердечные и виесердечные. Сердечные шумы возникают в связи с изменениями структур сердца и крупных сосудов. Примеры:
- кровь переходит из одного отдела сердца в другой, или из желудочков сердца в большие сосуды через отверстие значительно уже, чем в норме — стеноз митрального клапана, стеноз устья легочной артерии и т.п.;
Таблица 35
Классификация шумов, выслушиваемых в области сердца
| Место формирования шума | Характер и причина возникновения шума | |||
| Органические | Органо-функциональные | Функциональные | Физиологические | |
| Сердечные (эндокарди- альные) | Органическое поражение сердца | Нарушение функции сердца при органическом поражении | Нарушение функции сердца при внесердеч-ных заболеваниях | В здоровом организме и здоровом сердце |
| Внесердеч-ные (экстра-кардиаль-ные) | Резкое сдавление сердца и крупных сосудов внесердеч-ным процессом (опухоль средостения, экссудативный плеврит) | Нерезкое сдавление сердца и крупных сосудов, приводящее к трению листков перикарда | Расширение крупных сосудов выше клапанного кольца под влиянием токсинов | Трение здоровых серозных листков плевры и перикарда |
| Смешанные | При сочетании двух, трех и более причин и механизмов формирования шумов, как сердечной, так и внесердечной локализации |
- кровь частично течет обратно — например, при недостаточности митрального клапана и др., когда створки недостаточно смыкаются и между ними остается узкая щель;
- врожденный порок сердца «заставляет» течь кровь в неверном направлении и таким образом увеличивает ее объем — открытый артериальный проток, дефект межжелудочковой перегородки и др.
Причина внесердеч шлх ш умов находится за пределами сердца.
За основу дальнейшей классификации принят механизм формирования шумов. Они бывают органические, органо-функциональные, функциональные и физиологические.
Органические шумы обусловлены органическим поражением оболочек сердца и крупных сосудов на фоне врожденных аномалий, воспаления (например, при ревмокардите происходят рубцовые изменения клапанов миокарда), травмирования, опухолей сердца.
Примеры причин систолического шума:
- стеноз устья легочной артерии и стеноз устья аорты (пороки врожденного генеза), сужение устья аорты (порск приобретенного генеза) — во всех случаях механизм образования шума заключается в том, что кровь с трудом проходит через более узкое, по сравнению с нормой, отверстие;
- недостаточность митрального и трехстворчатого клапанов (пороки при-обретенного генеза). Механизм образования шума заключается в том, что створки клапанов не способны полностью сомкнуться в начале систолы (помните, это также является причиной ослабления 1тона), и обратное (!!!) прохождение части крови уже во время систолы из левого
и правого желудочков соответственно в левое и правое предсердия выслушивается как систолический шум. Однако в случае весьма широкого отверстия митрального клапана шум может не прослушиваться. Примеры диастолического шума чаще бывают приобретенного генеза:
- митральный и трехстворчатый стенозы — кровь во время диастолы проходит в желудочки через суженные отверстия, что и выслушивается как диастолический шум;
- недостаточность клапана легочной артерии и аортальная недостаточность — механизм образования шума заключается в том, что створки клапанов не смыкаются полностью в начале диастолы, и часть крови уже во время диастолы обратно (!!!) проходит из легочной артерии и аорты соответственно в правый и левый желудочки. Атипическое механическое движение крови — диастолический шум при аускультации.
Чаще всего эпицентром указанных шумов являются точки, в которых лучше всего выслушиваются пораженные клапаны сердца.
Шум систоло-диастолический врожденного генеза выслушивается при открытом артериальном (Боталловом) протоке. Механизм — кровь из аорты, где давление выше, проходит к легочной артерии с более низким давлением — систолическая часть шума: однако после этого, в момент диастолы, давление в аорте уменьшается, и это способствует обратному движению крови — из легочной артерии в аорту, что является диастолической частью шума. Эпицентр шума — 3 точка.
Так называемые органо-функпиональные шумы выделены в этой классификации отдельно. Обусловлены такие шумы дефектами сердца разного генеза, но звучание шумов непосредственно с этим дефектом не связано и выслушиваются они не над местом дефекта.
Пример. При дефекте межпредсердной перегородки часть крови из левого предсердия через овальное отверстие возвращается в правое предсердие. Возникает увеличенный кровоток с повышенной скоростью движения крови через легочную артерию. Это приводит к возникновению систолического шума в IIIточке выслушивания. Таким образом, шум возник над легочной артерией в связи с функциональным нарушением в ней на фоне органического изменения межпредсердной перегородки.
Такой шум, который выслушивается в одном месте выслушивания при нарушении в другом месте, и называется органо-функциональным.
Для удобства органические и органо-функциональные шумы можно объединить термином «органические шумы».
Функциональными называются шумы, которые возникают в сердце при заболеваниях других органов и систем (при этом воспалительных и органических изменений в сердце нет). Они выслушиваются при уменьшении вязкости и ускорении тока крови, увеличении ударного объема. Тиреотоксикоз, значительная анемия, инфекционные заболевания с повышением температуры тела и тахикардией, хронические воспаления зева, у грудных детей рахит, экссудативно-катаральный и аллергический диатез и др. способствуют ускорению кровотока в сердце. В связи с этим в области клапанов крупных сосудов возникают завихрения (англ. eddy) крови, что и вызывает образование систолического шума функционального генеза.
Довольно частой причиной систолических шумов сердца у детей пубертатного возраста являются нервно-эндокринные нарушения, вегетативные дисфункции, причем как при повышении тонуса симпатического нерва, так и при раздражении блуждающего нерва.
Следует отметить, что, если при каком-то из этих заболеваний возникло осложнение в виде миокардита, то выявленные шумы должны уже быть отнесены к органическим.
Выслушиваются функциональные шумы чаще всего над легочной артерией.
Физиологические (акиидентальные. «невинные») сердечные шумы выслушиваются у здоровых детей в здоровом сердце и обусловлены анатомо-физио-логическими особенностями сердечно-сосудистой системы. С возрастом ребенка изменяются соотношения между размерами камер сердца и диаметром магистральных сосудов, изменяется расположение сердца и крупных сосудов в грудной клетке, возникает неравномерность роста отдельных створок клапанов и хорд, и др. До 7 лет усиливается развитие трабекуляр-ной сети на внутренней поверхности эндокарда, в старшем школьном возрасте она постепенно сглаживается. Скорость кровотока в детском возрасте выше, чем у взрослых. Все эти особенности способствуют образованию завихрений крови при ее перемещении вдоль внутренних стенок сердца и возникновению шумов.
Физиологические шумы наиболее часто возникают у детей преддошколь-ного и дошкольного возраста и выслушиваются в основном в III точке.
Эмоциональное возбуждение, значительная физическая нагрузка тоже могут быть причиной возникновения физиологических шумов.
Для удобства функциональные и физиологические шумы можно объединить термином «неорганические шумы».
При выслушивании у ребенка шумов в первую очередь необходимо установить, к какой группе они относятся — неорганических или органических, что проводится на основании объединения нескольких дифференциальных критериев (табл. 36).
Среди экстракардиальных шумов рассмотрим шум трения перикарда. Основными дифференциально-диагностическими признаками, отличающими его от шумов эндокардиальных, являются:
- не совпадает с тонами сердца, систолой и диастолой;
- может усилиться при надавливании стетоскопом;
Таблица 36
Дифференциальный диагноз шумов неорганического и органического генеза
| Дифференциальный критерий | Выраженность критерия в зависимости от генеза шума | |
| Неорганические | Органические | |
| Время выслушивания | Только систолические | Бывают систолические и диаетоли-ческие, наличие диастолического шума сразу указывает на его органический генез |
| Связь с тонами | Не связаны | Обычно связаны |
| Продолжительность | Мало продолжительные (1/3-1/2 часть систолы) | Продолжительный шум — признак органического генеза |
| Место выслушивания | Чаще над легочной артерией, реже — на верхушке | В любом точке. Более чем в двух — органический генез |
| Иррадиация | Не иррадиируют | Могут не иррадиировать, но наличие иррадиации — точный признак органического генеза |
| Звуковая интенсивность шумов | Тихие или умеренно громкие | Бывают разные. Но чаще громкие грубые, что сразу указывает на органический генез шума |
| «Кошачье мурлыканье» | Не бывает | Может быть — признак органики' |
| Изменение при глубоком вдохе | Ослабевают или исчезают | Не изменяются |
| Связь с физической нагрузкой | Могут исчезать или уменьшаться | Изменяются мало. Если да, то чаще усиливаются |
| Связь с положением тела | Ослабевают или исчезают при смене горизонтального положения на вертикальное | При переходе в вертикальное положение сохраняются или увеличиваются |
| ФКГ | Протосистолические, убывающие, низкоамплитудные, чаще отделены от I тона | Продолжительные, пансистоли-ческне, пандиастолические, связаны с тонами сердца |
| Динамика шума на фоне лечения | Исчезают сравнительно быстро | Долго сохраняются при острых процессах, необратимы при пороках, тяжелых поражениях миокарда |
- усиливается при задержке дыхания на фоне глубокого выдоха (листки перикарда приближаются);
- может усилиться в вертикальном положении больного по сравнению с горизонтальным, тем более при наклоне вперед;
- в начале выслушивается в каком-то локальном месте, которое не совпадает с местами аускультации клапанов. В дальнейшем при развитии заболевания распространяется на всю область сердца, но для него не характерна иррадиация.
Артериальное давление
Тонометры для измерения артериального давления сердца бывают ртутные (самые точные), пружинные и в последнее время появились электронные.
Манжетка ртутного сфигмоманометра Рива-Роччи (итальянский врач ХГХ-ХХ века), применяемого в педиатрии, зависит от окружности плеча ребенка: 5-6,4 см — манжетка М-35; 6,5-10 см — М-55; 10,1-15 см — М-85. При окружности плеча более 15 см можно использовать манжетку для взрослых (М-130), но обязательно откорригировать полученные показатели артериального давления (АД) в зависимости от окружности плеча (табл. 36 А).
Правила измерения АД:
- подготовка:
• за 3 часа до измерения не принимать препараты, влияющие на давление, а также пищевые продукты с аналогичным действием (чай, кофе);
• на 1 час отменить физическую нагрузку;
- в сидячем положении, при необходимости — лежачем;
- аппарат размещается на столе, кровати так, чтобы на одном горизонтальном уровне находились сердце ребенка, рука, нулевой показатель шкалы и манжетка (последние 2 показателя не обязательны при использовании электронного тонометра);
- манжетка полностью освобождается от воздуха, накладывается на плечо на 2 см выше локтевой ямки так, чтобы под нее можно было подвести 1-2 пальца;
- рука ребенка лежит на столе ладонью вверх, мышцы расслаблены;
- пальпаторно определяется локализация плечевой артерии в локтевой ямке;
- на место плечевой артерии прикладывается раструб фонендоскопа и нагнетается воздух в манжетку до уровня на 40-50 мм рт. ст. выше того давления, при котором прекратилась пульсация артерии;
- затем медленно снижается давление в манжетке — аускультативно и визуально на ртутном столбике регистрируется момент появления и прекращения громких, сильных тонов (соответственно систолическое и диастолическое давление).
Методика измерения АД на нижних конечностях такая же, за исключением: в лежачем положении ребенка на животе раструб прикладывается к подколенной артерии.
В норме у новорожденного давление на верхних и нижних конечностях равно 70/35 мм рт. ст.
У здорового ребенка в 12 месяцев АД на верхних конечностях в норме равно: систолическое — 90 мм рт. ст.,
диастолическое — 60 мм рт. ст. (или 1/2 — 2/3 систолического давления).
Таким образом, запись выглядит так: АД = 90/60мм рт. ст.
У старших детей на верхних конечностях: систолическое давление = 90 + 2п,
диастолическое давление = 60 + п, где п — возраст ребенка (до 15 лет). Возможные отличия:
- допустимое колебание в сторону уменьшения и увеличения — 15 мм рт. ст.;
- у девочек давление на 5 мм рт. ст. меньше указанных цифр.
У детей до 9 месяцев АД на нижних конечностях равно АД на верхних конечностях. Затем, когда ребенок принимает вертикальное положение, АД на нижних конечностях становится выше, чем на верхних — на 5-20 мм рт. ст. (в лежачем положении).
В клинической практике часто применяется показатель так называемого пульсового давления. Оно равно разнице между систолическим и диастоли-ческим давлениями.
Например: АД '" 120/90мм рт. ст., пульсовое давление = 120 — 90 = 30мм рт. ст.
Таблица 36 А
Коррекция ДД для разных окружностей плеча при использовании манжетки М-130
Не нашли, что искали? Воспользуйтесь поиском: